Actualizado 10 de septiembre 2024
Conceptos
Trauma:
- Enfermedad caracterizada por la acción de energías externas sobre el organismo, tan intensas que provocan lesiones.
- Lesión, herida, daño o lesión producida en el cuerpo, cuyas condiciones y etiología son diversas, predominantemente de origen externo.
Politraumatizado:
- Paciente víctima de lesiones concomitantes, con afectación de más de una región corporal por la enfermedad traumática.
Aspectos generales:
- La hemorragia es la principal causa de muerte evitable después de un trauma.
- Mortalidad trimodal (50% representado por muertes inmediatas y tempranas):
- Muertes inmediatas: En el lugar del accidente (segundos a minutos). Lesiones de grandes vasos, apnea debida a lesiones del sistema nervioso central.
- Muertes tempranas: En la atención hospitalaria inicial (minutos a horas). Colapso cardiovascular o pulmonar, lesiones intracraneales.
- Muertes tardías: Intrahospitalarias, relacionadas con complicaciones u hospitalización (después de días o semanas). Sepsis, falla multiorgánica.
Sistematización de la atención
(ATLS – Advanced Trauma Life Support)
Concepto: Protocolos de orientación de cuidados, con el fin de reducir al máximo el no reconocimiento oportuno de lesiones potencialmente mortales, así como su rápido manejo.
Justificación: Hacer clara, sencilla y organizada la actuación del equipo multidisciplinario hospitalario en el manejo de este tipo de pacientes.
Objetivos:
- Identificar y tratar tempranamente lesiones potencialmente mortales.
- Evitar medidas diagnósticas y terapéuticas innecesarias en el momento.
- No retrasar el tratamiento definitivo.
- No promueva lesiones adicionales ni empeore las existentes.
Golden hour (Hora dorada): Énfasis en los aspectos que promueven un mayor riesgo de muerte prematura y la necesidad de una pronta intervención durante la primera hora de atención.
Fases de la atención inicial:
- Preparación del equipo y materiales necesarios para una adecuada atención.
- Evaluación primaria y reanimación: Diagnóstico y tratamiento inicial inmediato de lesiones que suponen una amenaza inminente para la vida (ABCDE del trauma).
- Evaluación secundaria: Reevaluación pormenorizada para identificar lesiones potencialmente graves.
- Tratamiento definitivo.
Evaluación primaria y reanimación simultánea
Evaluación inmediata del paciente, con establecimiento de prioridades de atención, según el tipo de lesión y sus mecanismos, además de los signos vitales.
Objetivo: Identificar y tratar inicialmente las lesiones potencialmente mortales.
El paciente politraumatizado es muy dinámico, que rápidamente puede volverse inestable, por lo que es fundamental una reevaluación constante, incluso durante el examen inicial.
Secuencia de prioridades de acuerdo a la gravedad:
- A. Airway maintenance with restriction of cervical spine motion: Protección de las vías respiratorias y de la columna cervical.
- B. Breathing and ventilation: Ventilación y respiración.
- C. Circulation with haemorrhage control: Circulación y control de hemorragias.
- D. Disability (neurologic evaluation): Déficit neurológico.
- E. Exposure and environmental control: Exposición y control de la hipotermia.
PHTLS, novena edición (2019)
En la nueva edición de PHTLS (Prehospital Trauma Life Support), hubo un cambio en la secuencia de prioridades en el tratamiento, siguiendo el aspecto de la atención prehospitalaria en el ámbito militar (táctico). Nuestro enfoque está en la atención hospitalaria según el ATLS (Advanced Trauma Life Support), pero cabe mencionar:
- La secuencia de cuidados lleva el siguiente método mnemotécnico: X-ABCDE, donde X se refiere a exsanguinating hemorrhage (hemorragia exanguinante).
- Asi como en la medicina táctica, dado que la primera causa de muerte está relacionada con el shock hemorrágico, el manejo del desangramiento se antepone incluso al control de las vías respiratorias.
- También en este concepto, están indicados para el control del sangrado métodos como presión local directa, vendajes compresivos específicos, torniquete.
- El resto de ABDCE sigue los mismos principios que el ATLS.
Ingreso del equipo prehospitalario
- Tiempo transcurrido desde el siniestro y la asistencia inicial en campo.
- Mecanismo de trauma.
- Número de víctimas en el lugar del accidente.
- Datos del paciente (edad, peso aproximado, etc).
- Intervenciones ya realizadas.
- Volumen infundido.
- Evolución del paciente durante la atención/transporte.
Evaluación inmediata simplificada (10 segundos)
Preguntar a la víctima: «¿Cómo te llamas? ¿Qué pasó?»
- Respuesta adecuada (coherente, comprensible, audible): Permeabilidad de las vías respiratorias, preservación del nivel de conciencia, flujo sanguíneo mínimo al sistema nervioso central.
- Respuesta inadecuada (confusa, inaudible, sin respuesta): Compromiso de A, B, C y/o D: Buscar cuál.
Acciones inmediatas
- Cardioscopia.
- Presión arterial no invasiva.
- Oximetría de pulso.
- Mascarilla con oxígeno suplementario con mínimo 10 L/minuto.
- Dos accesos venosos de gran calibre.
A. Vías respiratorias y protección cervical
Examen de la vía aérea:
- Respuesta verbal audible/disfonía.
- Estridor.
- Buscar cuerpos extraños bucales: Dientes, prótesis dentales, sangre, vómitos.
- Cianosis/hipoxemia (agitación psicomotora).
- Examen de la región cervical: Hematomas, laceraciones, desviación de tráquea, laringe, enfisema subcutáneo, crepitación laríngea.
- Fracturas de mandíbula, maxilar, cara (Le Fort).
- Paciente con alteracion neurológica: Flacidez de la musculatura faríngea, obstrucción.
- Predicción de dificultad con posible manejo de la vía aérea ( LEMON):
- L (look externaly): Inspección de factores predictores de vía aérea difícil: Microstomia, micrognatia, traumatismo facial, etc.
- E (evaluate 3-3-2): 3 dedos – distancia interincisivos, 3 dedos – distancia mento-hioidea, 2 dedos – distancia entre la prominencia laríngea y la base de la mandíbula.
- M (Mallampati): Clasificación de evaluación hipofaríngea.
- O (obstruction): Cualquier situación que promueva la obstrucción de la vía aérea, dificultando la ventilación o la laringoscopia.
- N (neck mobility): Suele estar restringida en el paciente politraumatizado debido al collar cervical.
Examen de la región cervical:
- Cervicalgia (espontáneo o a la palpación).
- Posición viciosa.
- Desviación palpable de las vértebras.
- Hematomas cervicales.
- Movimientos respiratorios (nervio frénico), movilización de los cuatro miembros, sensibilidad distal.
- Siempre se debe suponer que todo paciente con traumatismo contuso multisistémico, en particular si hay una alteración del nivel de conciencia (incluido el consumo de sustancias) o una contusión por encima del nivel de la clavícula, tiene una posible lesión en el cuello.
- El examen neurológico por sí solo no puede descartar una lesión cervical o espinal.
Reanimación:
- A. Garantizar la permeabilidad de las vías respiratorias:
- Aspiración y extracción de cuerpos extraños.
- Permeabilidad de las vías respiratorias (atención especial al manejo cuidadoso de la region cervical).
- Maniobras:
- Jaw-thrust: Tracción mandibular.
- Chin-lift: Elevación del menton sin tracción cervical. No realizar hiperextensión cervical.
- Paciente con reflejo de la tos (excepto en caso de sospecha de lesión de la placa cribiforme, fractura de la base del cráneo): Cánula nasofaríngea.
- Paciente sin reflejo de tos: Cánula orofaríngea (Guedel), con técnica de introducción con rotación a 180º o directa con ayuda de un depresor de lengua.
- B. Dispositivos avanzados de vía aérea:
- Intubación orotraqueal:
- Primera opción para el manejo avanzado de la vía aérea, siendo la vía aérea orotraqueal la de elección en traumatología.
- Garantizar una vía aérea definitiva: Tubo con balón inflado debajo de las cuerdas vocales.
- Al realizarlo se debe tener cuidado de controlar la movilidad cervical, evitando lesiones adicionales.
- Indicaciones:
- Glasgow ≤ 8.
- Incapacidad para mantener una vía aérea permeable, ventilación u oxigenación inadecuadas, inestabilidad hemodinámica.
- Posible compromiso de las vías respiratorias: Quemadura de las vías respiratorias superiores, obstrucción persistente o hematoma cervical en expansión, etc.
- En pacientes inconscientes, sin dificultades, no es necesario el uso de fármacos adyuvantes: Sedantes, bloqueadores neuromusculares.
- Lo ideal es confirmar la intubación adecuada con capnografía y posterior examen radiológico.
- Maniobras y dispositivos coadyuvantes:
- Sellick (compresión cricoidea): Reduce la aspiración.
- BURP (presión del cartílago tiroideo superior, derecho y posterior): Facilita la visualización.
- Dispositivos adicionales: Introductor Eschmann (Bougie), videolaringoscopio.
- Intubación asistida por fármacos:
- Garantizar la disponibilidad del material de vía aérea quirúrgica y de aspiración.
- Preoxigenación con oxígeno al 100% (preferiblemente sin presión positiva, si es posible).
- Presión cricoidea (maniobra de Sellick).
- Sedante: Etomidato 0.3 mg/kg en bolo endovenoso.
- Bloqueador neuromuscular: Succinilcolina 1-2 mg/kg en bolo endovenoso (habitual 100 mg).
- Intubar, insuflar el balón (cuff), comprobar mediante auscultación que la intubación sea adecuada y/o EtCO2.
- Libere la presión cricoidea y ventile al paciente.
- Dispositivos extraglóticos/supraglóticos:
- Segunda opción en caso de intubación orotraqueal difícil.
- No se consideran vía aérea definitiva (riesgo de aspiración).
- Máscara laríngea, máscara laríngea para intubación, I-gel, tubo laríngeo, tubo esofágico multilumen.
- Puede provocar vómito, aspiración.
- Se debe cambiar a vía aérea definitiva lo antes posible.
- Cricotiroidotomía percutánea (jet ventilation):
- Técnica alternativa que permite el control transitorio de la vía aérea difícil, ante la imposibilidad de manejo con los demás dispositivos.
- Tiempo máximo 30-45 minutos.
- Garantiza la oxigenación, pero con riesgo de hipercapnia y barotrauma con neumotórax.
- Consiste en puncionar la membrana cricotiroidea con un Jelco (12-18 G), por debajo del nivel de obstrucción, con insuflación de oxígeno a 15 L/min (50 a 60 psi) conectado a un equipo en Y o tubo perforado, garantizando una insuflación intermitente. (1 segundo insuflando / 4 segundos no).
- Vía aérea quirúrgica:
- También corresponde a la vía aérea definitiva.
- Incluye cricotiroidostomía (preferida) y traqueostomía quirúrgica (excepción).
- Suele ser la última opción para el manejo de la vía aérea, tras fallo de otros dispositivos o en casos especiales como edema glótica, fractura laríngea, obstrucción laríngea.
- Cricotiroidostomía: Sobre la membrana cricotiroidea, realizada rápidamente, sin extensión cervical, con inserción de una cánula de traqueostomía (OD 5-7) o tubo orotraqueal (ID 5-7):
- Contraindicado en pacientes < 12 años.
- Traqueostomía: Excepción, indicada sólo en casos de traumatismo laríngeo o incluso lesión traqueal con exposición traqueal (por donde puede pasar un tubo). La traqueostomía percutánea no está indicada en una situación de emergencia.
- Intubación orotraqueal:
- C. Control cervical:
- Objetivo: Protección de la columna cervical contra daños adicionales.
- Estabilización manual.
- Estabilización lateral (head block) y anteroposterior (collar cervical).
- Elija el collar cervical adecuado para el tamaño del paciente.
- Si eventualmente es necesario retirar el collar cervical (examen clínico, procedimientos), se debe mantener la estabilización manual con la ayuda de un asistente.
- En caso de falla en la mantención de la vía aérea, a pesar de las técnicas inicialmente utilizadas con estabilización cervical, se debe priorizar la vías aérea y movilizar las cervicales para realizar mejor los procedimientos, incluso si existe riesgo de lesión.
B. Ventilación
Examen de la ventilación:
- Inspección: Cianosis, tiraje intercostal, taquipnea, movilidad y simetría de ambos hemitórax, heridas en el tórax, hematoma o equimosis, ingurgitación yugular, desviación de la tráquea, inestabilidad de la pared torácica, cuerpos extraños, movimiento torácico paradoxal.
- Auscultación pulmonar: Disminución de los ruidos respiratorios (neumotórax o hemotórax).
- Percusión: Matidez (hemotórax), hipertimpanismo (neumotórax).
- Palpación: Dolor a la palpación de los arcos costales; enfisema subcutáneo.
- Monitorear la saturación de oxígeno.
Reanimación:
- Oxígeno suplementario de alto flujo mediante máscara facial sin reinhalación (mínimo 10 L/minuto). Tenga cuidado con los pacientes con neumopatías (carbonarcosis).
- Ventilación con presión positiva mediante un dispositivo bolsa-válvula-máscara con reservorio de oxígeno, idealmente realizada por dos personas (una colocando la máscara y la otra ventilando).
- Mantener la saturación de oxígeno (SO2) > 95% (PaO2 > 70 mmHg).
- Estabilización de cuerpos extraños adheridos a la pared torácica: Traumatismo penetrante.
- Apósito de tres puntas (unidireccional): Neumotórax abierto.
- Analgesia adecuada: Fracturas costales.
- Ventilación mecánica: Contusión pulmonar.
- Toracocentesis de emergencia: Neumotórax a tensión.
- Drenaje intercostal cerrado (drenaje torácico): Neumotórax, hemotórax.
- Toracotomía de emergencia: Rara vez indicada en situaciones específicas.
C. Circulación y control de hemorragias
Tipos de shock circulatorio:
- 1. Hipovolémico: Más común, generalmente relacionado con la pérdida de sangre. Diagnóstico:
- Taquicardia (> 100 lpm en adultos): Constituye la primera alteración observada (sin embargo, puede verse afectada por varios factores, como por ejemplo, el dolor).
- Taquipnea.
- Palidez cutánea, sudoración fría, piel fría.
- Hipotensión arterial.
- Disminución del nivel de conciencia.
- Disminución de la diuresis y concentración de la orina.
- Focos activos de sangrado externo: Heridas agudas, lesiones de tejidos blandos, fracturas abiertas (pérdida de volumen por sangrado y edema).
- Quemaduras extensas.
- Focos de sangrado oculto: Examen clínico, FAST, LPD, tomografía computarizada:
- Abdomen: Dolor abdominal a la palpación (sangre irritante tardía en el peritoneo), distensión abdominal, tacto rectal con sangre.
- Retroperitoneo: Signo de Gray Turner – equimosis en flanco (tardía).
- Torax: Expansión torácica reducida, ruidos respiratorios reducidos, desaturación.
- Huesos largos: Hematomas, edema, crepitación, deformidad de las extremidades, dolor.
- Pelvis: Fractura expuesta en el recto, deformidad, inestabilidad y crepitación a la palpación de la pelvis (movilidad al examen: Apertura y cierre de la pelvis, palpación del pubis), hematoma en la base del pene, uretrorragia, lesiones al examen vaginal.
- 2. Cardiogénico (disfunción miocárdica):
- Trauma cardíaco contuso, infarto de miocardio, embolia gaseosa.
- Importancia de la evaluación con electrocardiograma, ecocardiograma y marcadores de necrosis miocárdica.
- También puede estar relacionado con la intoxicación por cocaína.
- Diagnóstico: Mecanismo traumático, dolor torácico, arritmias.
- 3. Restrictivo/obstructivo:
- Taponamiento cardíaco:
- Traumatismo torácico penetrante (o contundente).
- Tríada de Beck: Hipofonesis de los sonidos, ingurgitación yugular e hipotensión resistente a la fluidoterapia, específica pero con baja sensibilidad.
- Pulso paradójico, respuesta inadecuada a la fluidoterapia.
- FAST puede ayudar al diagnóstico en la sala de traumatología.
- Neumotórax hipertensivo:
- Traumatismo torácico penetrante o contuso.
- Diagnóstico (esencialmente clínico): Hipotensión, ingurgitación yugular, desviación contralateral de la traqueal, reducción de los ruidos respiratorios, reducción de los movimientos respiratorios, hipertimpanismo en el hemitórax afectado, enfisema subcutáneo.
- Taponamiento cardíaco:
- 4. Neurogénico:
- Lesiones de la médula espinal cervical o torácica alta.
- Pérdida del tono simpático.
- Diagnóstico: Hipotensión, ausencia de taquicardia o vasoconstricción periférica (piel caliente), presión de pulso reducida, reanimación con volumen fallida.
- 5. Séptico:
- Raro en trauma, excepto en aquellos pacientes con ingreso hospitalario tardío (después de varias horas).
- Asociado a lesiones penetrantes con alta contaminación (ej. perforación intestinal).
- Diagnóstico: Piel caliente, hipotensión, taquicardia, aumento de la presión de pulso.
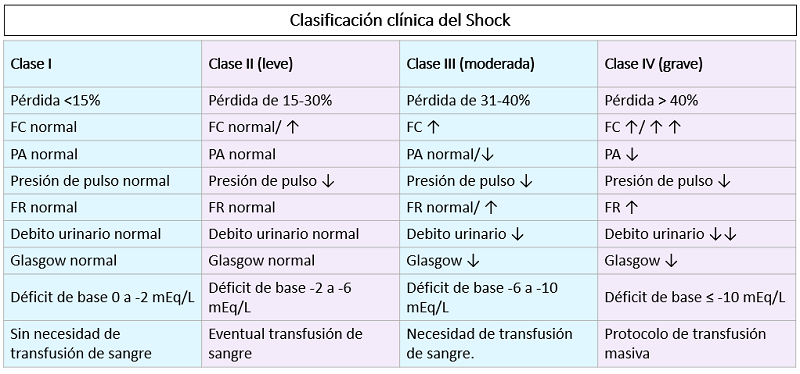
FR: Frecuencia respiratoria
PA: Presión arterial
DU: Débito urinario
Reanimación:
- Identificación del foco de sangrado, su control y reposición de volumen.
- Obtención de accesos venosos de gran calibre:
- Vía preferencial: Periférica: Dos accesos de gran calibre (Calibre 14-18), venas antecubitales o del antebrazo.
- Segunda opción: Acceso intraóseo (especialmente < 6 años), teniendo en cuenta que es transitorio.
- Vías alternativas:
- Acceso venoso central (femoral, yugular o subclavio, según preferencia y experiencia del médico).
- Disección venosa: Vena safena mayor (tobillo anterior-superior al maléolo medial), vena basílica antecubital (lateral al epicóndilo medial).
- Durante su realización, obtener muestras de sangre para posteriores exámenes de laboratorio (tipificación sanguínea, crossmatch , gasometría, toxicología, beta-HCG, Hb/Ht, entre otros).
- Terapia con fluidos: Cristaloides isotónicos calientes (39°C): Ringer lactato o solución salina al 0.9%:
- Cuánto: Bolo inicial: 1000 mL (20 mL/kg en niños < 40 kg). Volumen total infundido en función de la respuesta del paciente (adecuada perfusión tisular y oxigenación). Incluir el volumen realizado en atención prehospitalaria.
- La infusión de volumen persistente, en un intento de mantener la presión arterial, no reemplazan el control definitivo de la hemorragia.
- Objetivo: Mantener una adecuada perfusión y oxigenación tisular, «hipotensión permisiva o reanimación equilibrada», evitando la hipotensión, especialmente en casos de TEC.
- Marcadores de respuesta: Débito urinario (> 0.5 ml/kg/hora en adultos; 1 ml/kg/hora en niños; 2 ml/kg/hora en < 1 año), clearance de lactato.
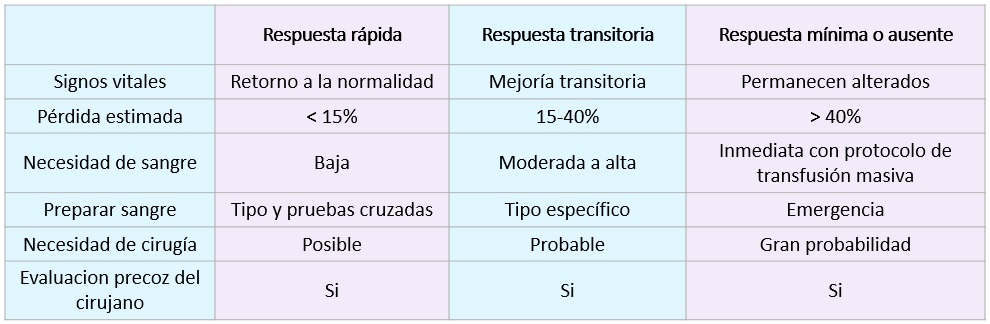
Transfusión de sangre:
- Indicación: Dependiendo de la respuesta (Clase III y IV), respondedores transitorios o mínimos.
- Cierta estabilidad hemodinámica (respondedores transitorios): Preferencia por sangre compatible (ABO y Rh).
- Inestabilidad significativa (respuesta mínima o ausente) o indisponibilidad de pruebas cruzadas: Sangre tipo O negativo.
- Lo ideal es transfundir Rh negativo a mujeres jóvenes en edad fértil (evitar sensibilización futura).
- Plasma AB para pacientes que necesitan plasma precoz sin prueba cruzada.
- La sangre a transfundir también debe calentarse (calentadores de infusión).
- En casos de múltiples víctimas, debido al riesgo de transfusión inadvertida, preferir sangre O.
- Autotransfusión: En caso por ejemplo de hemotórax masivo se procede a la recuperación de la sangre a través de dispositivos específicos. Como en estos casos hay niveles bajos de factores de coagulación, puede ser necesaria una transfusión de plasma y/o plaquetas.
- Transfusión masiva:
- Definición de ATLS: > 10 unidades de concentrado de glóbulos rojos dentro de las primeras 24 horas de ingreso o > 4 unidades en una hora.
- Riesgo de coagulopatía (dilución de plaquetas y factores de coagulación, hipotermia).
- Existen varios protocolos en la literatura, pero sin consenso definitivo.
- Preferiblemente utilizar una proporción equilibrada de concentrado globular, plasma y plaquetas.
- Preste atención a la necesidad conjunta de reposición de calcio iónico.
- La tromboelastografía (TEG) y la tromboelastometría rotacional (ROTEM) pueden ayudar en la elección de los componentes sanguíneos en casos de coagulopatía establecida.
Ácido tranexámico:
- Algunos grupos utilizan este inhibidor de la fibrinólisis como medida coadyuvante en pacientes gravemente lesionados, que puede iniciarse en la fase prehospitalaria (hasta 3 horas después del traumatismo).
- Dosis: 1 g en bolo endovenoso durante 10 minutos, seguido de 1 g en infusión endovenosa durante 8 horas.
- El estudio CRASH-2 mostró una disminución del 1.5% en la mortalidad general por traumatismos y un riesgo del 0.8% de muerte relacionada con hemorragias, sin ningún aumento en los eventos vasculares oclusivos fatales o no fatales.
Compresión directa de sangrados exteriorizados:
- Compresión de heridas y vasos con sangrado activo.
- Medida inicial siempre indicada.
Torniquetes:
- Medida extrema para salvar vidas en extremidades sangrantes, que pueden comprometer su viabilidad más adelante.
- Deben ser lo suficientemente apretados para impedir el flujo arterial durante un tiempo limitado dentro de lo posible, para intentar preservar la extremidad.
- También indicado en amputaciones traumáticas.
Estabilización del anillo pélvico:
- Indicado en sospecha de fracturas inestables del anillo pélvico.
- Estabilización circunferencial con presión a nivel de los trocánteres mayores del fémur.
- Se debe realizar evitando al máximo la movilización excesiva del paciente.
- Se realiza a través de dispositivos específicos.
Realineación y estabilización de fracturas:
- Dependiente del conocimiento ortopédico y, a menudo se pospone para una evaluación secundaria.
Medidas específicas para el shock no hemorrágico:
- Shock cardiogénico: Monitoreo con electrocardiograma al menos 24 horas; eventualmente inotrópicos (dobutamina).
- Taponamiento cardíaco: Se maneja mejor con un abordaje quirúrgico de emergencia. La pericardiocentesis (punción de Marfan) sólo está indicada como medida de rescate temporal en pacientes inestables que no pueden ser transportados al quirófano.
- Neumotórax hipertensivo: Tratamiento inmediato con toracocentesis descompresiva con aguja o toracostomía digital descompresiva, seguida de drenaje pleural cerrado.
- Neurogénico: Estabilización de la lesión medular; vasoconstrictores (norepinefrina, fenilefrina, dopamina).
Seguimiento laboratorial:
- La hemoglobina y el hematocrito no deben utilizarse como predictores de shock en la primera consulta.
- La gasometría arterial puede ayudar en la evaluación de la respuesta y eficacia terapéutica, según valores y tendencias del déficit de base y lactato.
- No se debe tratar la acidosis metabólica por shock con infusión de bicarbonato de sodio.
D. Déficit neurológico
Nivel de conciencia: La disminución del nivel de conciencia puede estar relacionada con:
- Mala perfusión cerebral (shock hemodinámico).
- Intoxicación.
- Hipoglicemia.
- Hipoxia.
- Estado post-ictal (convulsiones).
- Traumatismo craneoencefálico directo.
Nemotecnia AVDI: Es un método rápido, pero no permite evaluación pronóstica, comparativa y rara vez se utiliza en la práctica hospitalaria.
- A: Alerta, despierto.
- V: Responde a estímulo verbal.
- D: Responde al estímulo doloroso.
- I: Inconsciente, no responde a ningún estímulo.
Escala de coma de Glasgow:
- Desarrollado inicialmente para la evaluación pronóstica del trauma craneoencefálico.
- Es importante evaluar la escala de coma de Glasgow antes de la sedación o el uso de un bloqueador neuromuscular.
- Permite evaluación pronóstica y series comparativas.
- Varía entre 3 (mínimo) y 15 (máximo) puntos.
- La escala revisada incluye NT (no comprobable) para todos los puntos de evaluación (ocular, verbal y motor).
- Escala de coma de Glasgow-P (2018):
- Incluye la evaluación de la fotorreactividad pupilar en el cálculo.
- Evaluación pronóstica y seriada únicamente para TEC, basada en la evaluación conjunta de las bases de datos de los estudios CRASH e IMPACT (n 15900 pacientes).
- Varia de 1 a 15 puntos, manteniéndose la clasificación del TEC según la escala normal:
- TEC leve 13-15 puntos.
- TEC moderado 9-12 ùntos.
- TEC grave ≤ 8 puntos.
- PRS (pupil reactivity score):
- Ambas pupilas fotorreactivas: 0.
- Una pupila fotorreactiva: 1.
- Ninguna de las pupilas fotorreactivas: 2.
- Aún no esta incluido de forma rutinaria en el ATLS 10ª edición.
- No pretende sustituir la función de la evaluación separada de cada componente de la escala de Glasgow, así como la respuesta pupilar.
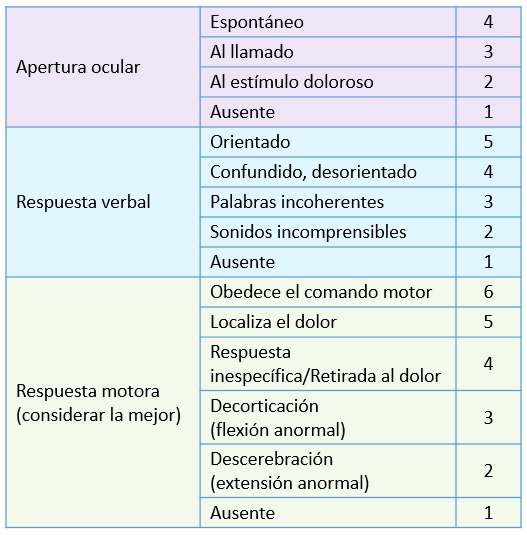
Examen de pupila:
- Diámetro.
- Simetría.
- Fotoreactividad.
Evaluación de la respuesta motora:
- Espontánea y coordinada.
- Signos de lateralización: Hemiparesia, hemiplejía.
Nivel sensitivo: Identificación realizada detalladamente en el examen secundario.
Reanimación:
- Incluye el soporte a las funciones vitales.
- Si Glasgow ≤ 8: Intubación orotraqueal.
- Medidas de prevención de daño secundario: Mantener una adecuada oxigenación y perfusión cerebral.
E. Exposición y control de la hipotermia
- Objetivo: Evitar lesiones potencialmente graves que pasen desapercibidas.
- El paciente debe estar completamente desnudo y sin accesorios.
- Examen completo de toda la superficie corporal.
- Incluye la evaluación del dorso tras la movilización del paciente en bloque: Tejidos blandos y palpación de la columna vertebral.
Control de temperatura:
- Objetivo: Prevenir los efectos nocivos de la hipotermia.
- Después de la exposición, se debe cubrir al paciente y calentarlo.
- La temperatura de la sala de trauma no debe adaptarse a la comodidad del equipo asistente, sino al control de temperatura del paciente.
- Incluye la infusión de soluciones previamente calentadas.
Medidas auxiliares:
- Cateterismo vesical:
- Indicación: Monitorización del débito urinario en pacientes hemodinámicamente inestables.
- El catéter no debe introducirse hasta que se haya realizado un examen del recto y los genitales.
- Contraindicación: Sospecha de lesión uretral: Uretrorragia, equimosis perineal, próstata no palpable.
- Cateterismo gástrico (SNG):
- Indicación: Descompresión gástrica, reducción parcial del riesgo de broncoaspiración, identificación de hemorragia gastrointestinal por traumatismo.
- Contraindicación: Sospecha de lesión en la base del cráneo (contraindicada por vía nasal).
- Teóricamente, la distensión gástrica puede promover, principalmente en niños, hipotensión inexplicable o bradiarritmias (respuesta vagal).
Exámenes de diagnóstico complementarios
Exámenes básicos:
- Hemograma y hematocrito seriado.
- Tipo de sangre, factor Rh y pruebas cruzadas.
- Gasometría arterial con lactato.
- Prueba de embarazo: Beta-HCG (mujeres en edad fértil).
- Perfil toxicológico (en caso de sospecha de intoxicación exógena).
- Análisis de líquido peritoneal (en caso de lavado peritoneal no diagnostico inicialmente).
Rutina radiológica:
- Incidencias mínimas: Tórax AP, pelvis AP.
- Debe realizarse incluso en mujeres embarazadas.
- Idealmente realizado con un dispositivo portátil en la sala de traumatología.
Rutina de evaluación del tórax AP:
- Mediastino: Ensanchamiento, límites, desviaciones de posicionamiento.
- Pulmones y espacio pleural: Opacidades, hipertransparencias.
- Partes blandas y huesos: Principalmente costillas y columna vertebral, enfisemas subcutáneos.
- Contorno diafragmático.
- Posicionamiento de tubos y catéteres.
Evaluación de rutina de la pelvis AP:
- Arco pélvico: Simetría.
- Articulaciones sacroilíacas: Espesor (normal 2.5-4 mm), simetría.
- Sínfisis púbica: Espesor (normal hasta 5 mm), alineación.
- Articulación coxofemoral: Alineación.
- Huesos: Fracturas.
- Línea de Shenton o de Menard: Arco formado por el borde interno del cuello femoral y el borde superior del agujero obturador, en la luxación se interrumpe.
- Partes blandas: Edema, hematomas.
Rutina de evaluación cervical:
- Incidencias: Perfil (puede incluir AP y transoral para una mejor evaluación de la articulación atlanto-occipital C1-C2).
- Indicado según evaluación clínica para traumatismos raquimedular.
- Debe incluir las vértebras cervicales de C1-T1.
- Sensibilidad del 85% en caso de alteraciones.
- Evaluación:
- Defina cuatro líneas paralelas: Apófisis espinosas, cuerpos vertebrales y canal medular (una línea en cada límite anterior o posterior).
- Observar simetría, estrechamiento, fracturas.
FAST (Focused Assesment Sonography in Trauma) y e-FAST:
- Indicación: Evaluación del sangrado de origen abdominal en pacientes hemodinámicamente inestables.
- Áreas de evaluación: Saco pericárdico, fosa hepatorrenal (espacio de Morrison), fosa esplenorrenal, saco de Douglas (pelvis).
- e-FAST (extended): Incluye evaluación de ambos hemitórax: Búsqueda de hemotórax y neumotórax.
- Puede repetirse después de 30 minutos.
- Objetivo: Definición quirúrgica.
- Alta sensibilidad con baja especificidad.
- Limitaciones: Distensión gaseosa, enfisema subcutáneo, operador dependiente, mala evaluación del retroperitoneo, páncreas, asas intestinales y diafragma.
Lavado peritoneal diagnóstico (LPD):
- Lavado peritoneal mediante técnica abierta o cerrada (técnica de Seldinger).
- Indicación: Evaluación del sangrado de origen abdominal en pacientes hemodinámicamente inestables.
- Objetivo: Definición quirúrgica.
- Limitaciones: Lesiones diafragmáticas, retroperitoneales, duodenales y pancreáticas.
- Contraindicaciones relativas: Cirugía abdominal previa, obesidad mórbida, cirrosis avanzada, coagulopatía.
- Requisito previo: Descompresión vesical y gástrica.
- Ubicación para la realización: Línea media infraumbilical (o supraumbilical si se sospecha fractura pélvica o embarazo).
- Análisis de laboratorio: Glóbulos rojos, leucocitos, tinción de Gram, fibras vegetales, bacterias.
- Criterios de positividad:
- Espontáneo: Aspiración inmediata de sangre (> 10 mL), fibras vegetales, bilis, contenido gastrointestinal.
- Lavado: Instilación de 1000 mL (10 mL/kg en niños) de solución salina isotónica calentada, con homogeneización del contenido y posterior recuperación de al menos el 30% del volumen infundido mediante lavado: Aspecto macroscópico hemático; laboratorio: > 500 leucocitos/mL, > 100.000 glóbulos rojos/mL, presencia de fibras o bacterias.
- Complicaciones: Hemorragia de la pared abdominal, punción de la vejiga, perforación de vísceras huecas, lesión retroperitoneal, infección, lesión de grandes vasos.
- Alta sensibilidad con baja especificidad.
Evaluación secundaria
Su realización poco después del examen primario no siempre es posible: En situaciones de gran inestabilidad, la atención definitiva es inmediata (ej. cirugía).
Dinámica de la víctima del trauma: Cualquier signo de inestabilidad debe indicar una repetición del examen primario según la prioridad ABCDE.
Anamnesis detallada – AMPLA:
- A: Alergia (a analgésicos, contrastes yodados, antibióticos).
- M: Medicamentos de uso común.
- P: Pasado médico-quirúrgico y embarazo (en el caso de mujeres en edad fértil).
- L: Líquidos o alimentos ingeridos cerca del evento.
- A: Ambiente y acontecimientos relacionados con el accidente (mecanismo traumático).
Estado inmunológico: Tétanos.
Examen físico resumido:
- Debe ser objetivo, realizarse adecuadamente en 5-10 minutos.
- Debe ser completo (de pies a cabeza).
- Sectorizado por segmentos, como se describe a continuación:
- Cabeza y cuello: Evaluación del canal auditivo, boca o cavidad nasal; palpación del cráneo y estructuras maxilofaciales; solicitarle al paciente la movilización de los músculos faciales de la mímica y de la masticación; evaluación ocular bilateral (diámetro y simetría de la pupila bilateral, investigación de reflejos fotomotores directos y consensuales, movilidad extraocular, agudeza visual); búsqueda de frémitos/pulsatilidad en hematomas cervicales, desviación de la tráquea, ingurgitación yugular.
- Tórax: Equimosis relacionada con el mecanismo del trauma, canales de comunicación entre la cavidad pleural y el medio ambiente, enfisema subcutáneo, anomalías o asimetrías de los movimientos respiratorios, palpación de toda la cavidad torácica (incluidos arcos costales, esternón y clavículas), búsqueda de dolor en compresiones anteroposteriores y latero-laterales del tórax, auscultación (hemotórax y neumotórax, lesión diafragmática, ruidos intestinales en el tórax).
- Abdomen y pelvis: Exploración digital de heridas, búsqueda de signos de irritación peritoneal, patrones de lesión, evisceración, tacto rectal (fracturas rectales abiertas, sangrado, posicionamiento prostático, hematomas, cuerpos extraños), tacto vaginal, examen de genitales; el examen abdominal no siempre es confiable (alteración del nivel de conciencia, intoxicación o lesión de la médula espinal).
- Dorso: Inspección y palpación (cervical posterior, torácica posterior y lumbar) en busca de crepitantes, laceraciones, sangrado, entre otros.
- Extremidades: Evaluar la perfusión distal, la alineación, la movilización activa, pasiva y anormal, la sensibilidad distal, verificar la idoneidad de los dispositivos de inmovilización, buscar signos de síndrome compartimental, evaluación radiológica adicional (idealmente más de una incidencia, que incluya la articulación proximal y distal).
Reevaluación y cuidados definitivos:
- Considerando la dinámica de este tipo de pacientes, se deben realizar constantes reevaluaciones, especialmente ante la presencia de descompensación de la condición inicial.
- Una vez que se hayan establecido todos los cuidados adecuados para el paciente, se debe trasladar a:
- Unidad de cuidados intensivos.
- Sala común (si su condición lo permite)
- Centro quirurgico.
- Traslado hospitalario (en caso de no disponibilidad de recursos necesarios para una atención específica).
Exámenes adicionales:
- Pueden estar indicados otros exámenes para la evaluación de lesiones específicas que no suponen un riesgo inmediato para la vida, en pacientes estables.
- Incluye: Endoscopia digestiva, broncoscopia, tomografía computarizada, estudios con contraste.
Prescripción hospitalaria
Objetivos:
- Detener las fuentes de sangrado.
- Reemplazo volémico y estabilización hemodinámica.
- Estabilización ventilatoria.
Estimar la gravedad del sangrado:
- El hematocrito no es un buen parámetro para estimar la pérdida aguda de volumen.
- Los parámetros clínicos son los primeros en cambiar, siendo la frecuencia cardíaca la más precoz.
Hidratación y dieta:
- Dieta cero.
- Ringer lactato 1000 ml EV en adultos y 20 ml/kg (si < 40 kg), en infusión rápida
- Si es necesario, se puede repetir, dependiendo de la respuesta del paciente al volumen infundido.
Tratamiento farmacológico – Elija uno de los siguientes esquemas o asócielos según necesidad clínica:
- Esquema A: Vasopresores. Principalmente en el shock neurogénico. Elija una de las siguientes opciones:
- Noradrenalina (1 mg/ml) 20 ml + 80 ml de SG al 5% (concentración de la solución: 200 microgramos/ml). Administrar EV en bomba de infusión continua (BIC). Dosis inicial: 0.05-0.1 microgramos/kg/minuto y titular según la respuesta.
- Vasopresina (20 unidades/1 mL) 2 mL (40 unidades) + 248 mL de SG al 5% (concentración de la solución: 0.16 unidades/ml). Administrar EV en BIC. Dosis: 0.03-0.04 unidades/minuto.
- Esquema B: Inotrópico:
- Dobutamina (12.5 mg/ml) 80 ml + 170 ml de SG al 5% (concentración: 4.000 microgramos/ml). Administrar EV en BIC. Dosis inicial: 0.5-1.0 microgramos/kg/minuto. Dosis máxima: 40 microgramos/kg/minuto.
- Esquema C: Medicamentos para intubación orotraqueal: Elija una de las siguientes opciones o asócielas según necesidad clínica:
- Etomidato (20 mg/10 ml) 0.2-0.3 mg/kg (10 ml en 70 kg) bolo endovenoso (hipnótico de elección en traumatismos).
- Fentanilo (50 microgramos/ml) 1-3 microgramos/kg (2 ml en 70 kg) bolo endovenoso.
- Midazolam (15 mg/3 ml) 0.2-0.3 mg/kg (4 ml en 70 kg) bolo endovenoso.
- Propofol (al 1% de 20 ml, 10 mg/ml) 1.5 mg/kg (10 ml en 70 kg) en bolo endovenoso (evitar en pacientes hemodinámicamente inestables).
- Succinilcolina (100 mg/ampolla) diluido en 10 ml de agua destilada, 1.5 mg/kg (10 ml en 70 kg) bolo endovenoso (evitar tardíamente si > 5 días en grandes quemados y en lesiones por aplastamiento debido a la hipercalemia).
- Esquema D: Sedación. Mantenimiento en ventilación mecánica:
- Fentanilo (50 microgramos/ml) 20 ml + 80 ml de SG al 5% (concentración: 10 microgramos/mL). Administrar EV en BIC. Dosis 0.02-0.05 microgramos/kg/minuto.
- Midazolam (50 mg/10 mL) 30 mL + 120 mL de SG al 5% (concentración: 1 mg/mL). Administrar EV en BIC. Dosis: 2-20 microgramos/kg/minuto.
Hemotransfusión – De acuerdo a indicación: Elija una de las siguientes opciones:
- Concentrados de glóbulos rojos (1-2 unidades EV): Si la pérdida de volumen estimada es > 30 %.
- Concentrado de plaquetas (1 unidad por cada 7-10 kg de peso):
- Si sangrado activo y plaquetas < 100.000/mm3.
- Si riesgo de sangrado o pre-procedimiento invasivo y plaquetas < 50.000/mm3.
- Plasma fresco congelado (10 mL/kg): Si INR > 1.5 y alto riesgo de sangrado, pre-procedimiento invasivo o sangrado activo significativo.
- Crioprecipitado (1 unidad por cada 5-10 kg de peso corporal): Si fibrinógeno < 100 mg/dL y alto riesgo de sangrado.
Cuidados:
- Monitorización multiparamétrica.
- Pasar sonda nasogástrica.
- Contraindicado en sospecha de fractura de base de cráneo.
- Cateterismo vesical y control de débito urinario.
- Glicemia capilar cada 1 hora hasta estabilizar, posteriormente se puede disminuir la frecuencia.
- Balance hídrico.
- Curva térmica.
(Ver – Cirugía de control de daños)
Referencias bibliográficas
Shakur H, Roberts I, Bautista R, et al. Effects of tranexamic acid on death, vascular occlusive events, and blood transfusion in trauma patients with significant haemorrhage (CRASH-2): a randomised, placebo-controlled trial. Lancet. 2010; 376(9734):23-32.
Hoyt DB, Coimbra R, Acosta J. Management of Acute Trauma. In: Townsend. Sabiston Textbook of surgery: the biological basis of modern surgical practice. 18th ed. Philadelphia: Elsevier, 2008.
Kaufmann CR. Initial Assessment and Management. In: Feliciano DV Mattox KL, Moore EE. Trauma. 6th ed. New York: McGraw-Hill, 2008.
FitzGerald D. The Tactical Primary Survey. The Internet Journal of Rescue and Disaster Medicine. 2004; 5(1):1-5.
National Association of Emergency Medical Technicians (NAEMT). Prehospital Trauma Life Support. (PHTLS), Course Manual. 9th ed. Jones & Bartlett Learning, 2019
American College of Surgeons. Advanced Trauma Life Support (ATLS), Student Course Manual. 10th ed. Chicago: American College of Surgeons, 2018.
Brennan PM, Murray GD, Teasdale GM. Simplifying the use of prognostic information in traumatic brain injury. Part 1: The GCS-Pupils score: an extended index of clinical severity. J NeuroSurg, 2018; 128(6):1612-1620.
Fischer PE, Bulger EM, Perina DG, et al. Guidance Document for the Prehospital use of tranexamic acid in injured patients. Prehospital Emergency Care. 2016; 20(5):557-559.
Mutschler A, Nienaber U, Brockamp T, et al. A critical reappraisal of the ATLS classification of hypovolaemic shock: does it really reflect clinical reality? Resuscitation. 2013; 84(3):309-313.
Roberts I, Shakur H, Coats T, et al. The CRASH-2 trial: a randomised controlled trial and economic evaluation of the effects of tranexamic acid on death, vascular occlusive events and transfusion requirement in bleeding trauma patients. Health Technol Assess. 2013; 17(10):1-79.
Zamboni V. Suporte Avançado de Vida no Trauma, In: Neto AS, Dias DD, Velasco IT. Procedimentos em Emergências. 1a ed. São Paulo: Manole, 2012.
Sugerencias y comentarios al correo: contacto@galenbook.com

