Actualizado 24 agosto 2023
Definición
Síndrome clínico secundario a la alteración definitiva de la función y/o estructura del riñón, y se caracteriza por su irreversibilidad con evolución lenta y progresiva.
En términos prácticos, la enfermedad renal crónica (ERC) se detecta si:
- Tasa de filtración glomerular < 60 ml/minuto/1.73 m², o.
- Evidencia de daño renal (ej. albuminuria).
- Hallazgos anormales en estudios de imagen durante más de 3 meses.
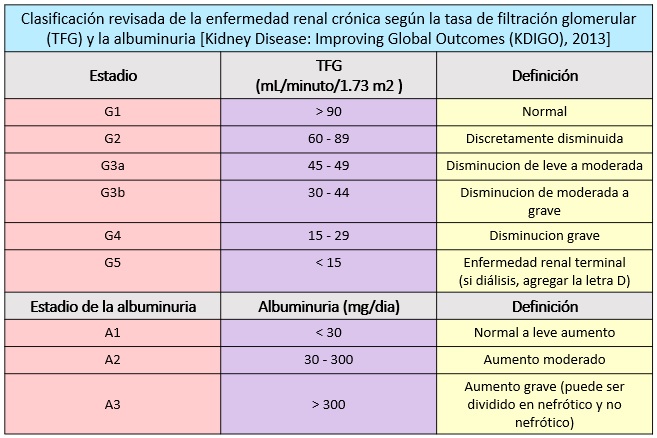
Clasificación
Presentación clínica
Historia y examen físico
Los pacientes suelen permanecer asintomáticos hasta que se produce una pérdida de al menos el 50% de la función renal (etapa 3). Por lo tanto, el diagnóstico de enfermedad renal crónica se obtiene frecuentemente a través de hallazgos en exámenes de rutina, principalmente en pacientes con factores de riesgo (hipertensión arterial sistémica y diabetes mellitus), sometidos a screening.
Las primeras manifestaciones del cuadro clínico sintomático suelen ser con:
- Orina espumosa.
- Hematuria: En casos de glomerulonefritis.
- Cambios en la rutina de micción (frecuencia, nicturia, oliguria).
- Hipertensión arterial sistémica.
- Edema, que puede ser periférico (principalmente perimaleolar y periorbitario) hasta la anasarca.
- Anemia con debilidad asociada.
- Manifestaciones urémicas (náuseas, vómitos, falta de apetito, aliento urémico, prurito, confusión mental, convulsiones, pericarditis, neuropatía y otras).
- Sabor metálico.
Enfoque diagnóstico
Antecedentes personales: Investigar posibles etiologías de la enfermedad renal crónica, evaluando:
- Hipertensión arterial sistémica: Nefroesclerosis hipertensiva.
- Diabetes mellitus.
- Glomerulopatías primarias o tubulointersticiales.
- Enfermedades vasculares renales.
- Enfermedades autoinmunitarias sistémicas [ej. lupus eritematoso sistémico, vasculitis asociada con anticuerpos anticitoplasma de neutrófilos (ANCA)].
- Uropatía obstructiva.
- Pielonefritis crónica.
- Medicamentos [principalmente antiinflamatorios no esteroides (AINEs)].
- Enfermedades congénitas (principalmente malformaciones del sistema urinario); evaluar enfermedades familiares.
Pruebas iniciales de laboratorio:
- Urea y creatinina sérica.
- Uroanalisis.
- Relación albúmina/creatinina en orina (spot urinario) u orina de 24 horas (con medición de proteinuria).
- Hemograma completo.
- Electrolitos.
- Ecografía del tracto urinario.
Seguimiento
- Creatinina sérica: Clearance estimado mediante: Cockroft-Gault, Chronic Kidney Disease Epidemiology Collaboration (CKD-EPI), o MDRD. La fórmula de Cockroft-Gault es menos fiable y siempre debe calcularse utilizando el peso ideal del paciente. La ecuación preferida es la del CKD-EPI.
- Evaluar solicitud de bicarbonato sérico/gasometría venosa (evaluar reserva alcalina).
- Hemograma completo (para evaluar la anemia).
- Calcio.
- Fosfato y hormona paratiroidea (PTH, para evaluación del hiperparatiroidismo secundario).
- 25-OH-vitamina D (mantener por encima de 30 nanogramos/ml).
- Ácido úrico (asociación común con hiperuricemia).
- Perfil lipídico (profilaxis primaria con estatinas) en caso de que ya se haya establecido el diagnóstico de enfermedad renal crónica y para su seguimiento, según el estadio de la enfermedad.
Ecografía renal: Inicialmente indicada para diagnóstico diferencial.
- Riñones pequeños: Indican enfermedad crónica como secundaria a hipertensión arterial sistémica o glomerulopatías terminales.
- Se pueden encontrar riñones de tamaño normal o grandes en pacientes con enfermedad renal crónica secundaria a diabetes mellitus.
- Alteraciones renales variadas: Obstrucción del sistema urinario con hidronefrosis o incluso enfermedad renal poliquística.
Biopsia renal
En la enfermedad renal crónica, algunos casos requieren biopsia renal.
- Biopsia si hay elevación de creatinina sin etiología presunta en la que el diagnóstico cambia el tratamiento y evita la enfermedad renal crónica terminal.
- La biopsia no está indicada en la enfermedad crónica renal si la misma esta en etapas muy avanzadas (riñones pequeños evidenciados en la ecografía), donde generalmente solo se encuentra fibrosis.
Particularidades de algunas pruebas de laboratorio en la enfermedad renal crónica (ERC)
Uroanalisis: Puede sugerir los siguientes diagnósticos:
- Albuminuria masiva con hematuria mínima o ausente: Glomerulopatía no proliferativa (ej. diabetes mellitus, nefropatía membranosa, glomeruloesclerosis segmentaria y focal, glomerulopatía por lesion mínima, amiloidosis).
- Hematuria con dismorfismo eritrocitario, cilindros hemáticos: Eritrocitos lisados en el glomérulo, lo que sugiere glomerulonefritis.
- Cilindros granulares y epiteliales con células epiteliales libres: Sugieren necrosis tubular aguda.
- Piuria aislada: Sugiere enfermedad tubulointersticial o infección.
Hemograma completo: En la enfermedad renal crónica avanzada, los pacientes con ClCr < 30 suelen presentar anemia. Evaluar las reservas de hierro y ácido fólico, ya que también pueden ser causa o agravante de la anemia.
Calcio, fosfato y PTH (metabolismo óseo): Los individuos con hiperparatiroidismo secundario a enfermedad renal crónica que presentan hipocalcemia, hiperfosfatemia y aumento de PTH son comunes en estadios más avanzados. Medición anual en estadio 3 y cada 3 meses en estadio 4 y 5. En caso de enfermedad renal crónica en etapa 5, se debe dosificar calcio y fósforo cada mes.
Bicarbonato de sodio (reserva alcalina): Suele disminuir en la enfermedad renal crónica. Realice un seguimiento de los niveles anualmente en la etapa 3 y cada 3 meses en las etapas 4 y 5.
Diagnóstico diferencial
A menudo, en un primer abordaje, el paciente puede tener una creatinina elevada, lo que genera dudas sobre si la causa es enfermedad renal cronica (ERC) o insuficiencia renal aguda (IRA). El diagnóstico diferencial se establece entre las posibles causas de ERC o IRA en ese paciente. Para ello se debe evaluar lo siguiente:
- Hipertensión arterial sistémica crónica (nefroesclerosis hipertensiva): Evalúe la duración de la enfermedad y si la presión arterial está bien controlada.
- Diabetes mellitus (nefropatía diabética): Evaluar la duración de la enfermedad y si la glucosa en sangre está bien controlada.
- Glomerulopatías, tubulopatías o vasculopatías previamente conocidas o informe de orina espumosa.
- Enfermedades autoinmunes sistémicas conocidas como: Nefritis lúpica, vasculitis asociada a ANCA, (ej. granulomatosis con poliangeítis y poliangeítis microscópica), vasculitis crioglobulinémica.
- Historia de uropatía obstructiva, pielonefritis crónica o recurrente, enfermedades congénitas (principalmente malformaciones del sistema urinario), enfermedades familiares (enfermedad poliquística del riñón)o uso de fármacos nefrotóxicos, especialmente AINEs.
(Ver – Insuficiencia renal aguda)
Seguimiento
Ingreso hospitalario:
- Empeoramiento agudo de la función renal.
- Pacientes con desnutrición y urgencia de diálisis.
- Indicaciones de hemodiálisis urgente (descritas a continuación) .
Se debe realizar la derivación a un nefrólogo cuando el paciente se encuentra en estadio 4 de la enfermedad (TFG < 30 ml/minuto o < 45 ml/minuto asociado a proteinuria), para planificar una estrategia de reemplazo renal (diálisis y trasplante).
Seguimiento ambulatorio:
- Estadio 3: Cada 6 meses como máximo.
- Estadio 4 y 5: Cada 3 meses máximo.
Enfoque terapéutico
El manejo de la ERC incluye:
- Identificar y eliminar factores agravantes del empeoramiento de la función renal como baja perfusión renal (hipovolemia, hipotensión, sepsis o fármacos), uso de medicamentos nefrotóxicos (aminoglucósidos, AINEs o contrastes yodados) y obstrucción del sistema urinario (hiperplasia prostática).
- Control de factores secundarios y agravantes (ej. diabetes mellitus, hipertension arterial, tabaquismo, trastornos hidroelectrolíticos, anemia, infecciones, enfermedades óseas).
- Ajuste de dosis de medicación según TFG.
- Evaluar oportunamente la indicación de terapia de reemplazo renal y su preparación.
Objetivos terapéuticos:
- Uso de inhibidores de la enzima convertidora de angiotensina (ECA) o antagonistas de los receptores de angiotensina (ARA) para pacientes con proteinuria superior a 500 mg/24 horas.
- Presion arterial: < 130/80 mmHg.
- Hemoglobina glicosilada (Hb1AC) < 7% para diabéticos.
- Ajuste de la dieta proteica gestionado por un nutricionista en estadios avanzados.
- Corrección de la acidosis metabólica (HCO3 de 24 a 28 mEq/L).
- Recomendaciónes para dejar de fumar.
- Monitorización de anemia (hemoglobina entre 10 y 12).
- Fósforo sérico: 2.7 a 4.6 mg/dL (ERC estadio 3 y 4) / 3.5 a 5.5 mg/dL (ERC estadio 5).
- Calcio sérico: 8.5 a 10.5 mg/dL.
- Producto de calcio x fósforo: < 55.
- PTH: 35 a 70 pg/mL (ERC estadio 3) / 70 a 110 pg/mL (ERC estadio 4) / hasta 300 pg/mL (ERC estadio 5).
Terapia de reemplazo renal
- Hemodiálisis.
- Diálisis peritoneal (CAPD o APD).
- Trasplante renal (donante vivo o fallecido).
El trasplante es el tratamiento de elección, especialmente en personas jóvenes con una larga esperanza de vida, ya que mejora la calidad de vida y reduce la mortalidad en la mayoría de los casos en comparación con los métodos de diálisis.
La elección entre hemodiálisis y diálisis peritoneal depende de algunos factores, como la disponibilidad, la conveniencia, las comorbilidades asociadas, el nivel socioeconómico, la edad y el sexo del paciente y la tolerabilidad de pérdidas de volumen. Otro factor fundamental es la voluntad del paciente, que dentro de las posibilidades técnicas, debe ser respetada.
Indicaciones para diálisis de urgencia
- Pericarditis o pleuritis (indicación de diálisis urgente).
- Encefalopatía o neuropatía urémica progresiva (indicación de diálisis urgente).
- Diátesis hemorrágica clínicamente significativa atribuida a uremia (indicación de diálisis urgente).
- Sobrecarga de volumen refractaria a los diuréticos.
- Hipertension arterial que no responde a los fármacos antihipertensivos.
- Trastornos metabólicos refractarios, que incluyen hipercalemia, hiponatremia, acidosis, hipercalcemia e hiperfosfatemia.
- Náuseas y vómitos persistentes.
- Desnutrición.
Se debe considerar la diálisis en función de los síntomas del paciente y la TFG. Las manifestaciones clínicas de uremia justifican la diálisis, que también debe considerarse en individuos asintomáticos con TFG extremadamente baja (< 10 ml/minuto/1.73 m2).
Screening de ERC en atención primaria de salud
Mediante monitorización anual de creatinina sérica, si TFG > 60, en los siguientes casos:
- Hipertensos.
- Diabéticos.
- Pacientes con enfermedades cardiovasculares.
Seguimiento en la atención primaria
Intervenciones para estadios 1 a 3 (TFG a partir de 30 ml/minuto/1.73 m2):
- Los inhibidores de la ECA y los ARA reducen la incidencia de enfermedad renal terminal en pacientes diabéticos con albuminuria.
- Los inhibidores de la ECA reducen la mortalidad en pacientes con albuminuria y enfermedad cardiovascular o diabetes mellitus.
- Las estatinas reducen la mortalidad y las enfermedades cardiovasculares en pacientes con dislipidemia y TFG disminuida.
- Los betabloqueantes (carvedilol, succinato de metoprolol, bisoprolol y nebivolol) reducen la mortalidad y las enfermedades cardiovasculares en pacientes con TFG disminuida e insuficiencia cardíaca congestiva.
- Las gliflozinas (especialmente la dapagliflozina) han demostrado beneficios para reducir la progresión de la ERC con albuminuria (tanto en diabéticos como en no diabéticos). Se debe evaluar la introducción de estos medicamentos. El valor mínimo de ClCr para iniciar el uso del medicamento es de 25 mL/minuto.
Intervenciones deseables:
- Evite los AINEs y los antibióticos nefrotóxicos.
- Ajustar la dosis del fármaco según la TFG.
- Evite la deshidratación o la hipotensión arterial.
- Realizar profilaxis de nefropatía en exámenes con contraste.
- Corregir trastornos metabólicos (acidosis, hipercalemia, hipocalcemia, hiperfosfatemia, hipovitaminosis D).
Rutina de seguimiento de la ERC:
- Si tiene riesgo moderado: Controlar anualmente la presión arterial, el peso, la relación albúmina/creatinina en orina, la TFG, urea, creatinina y electrolitos.
- Si es de alto riesgo: Se controlará cada 3 a 6 meses la presión arterial, peso, relación albúmina/creatinina en orina, TFG, urea, creatinina y electrolitos.
- Si riesgo muy alto: Controlar cada 1 a 3 meses la presión arterial, peso, edema, albúmina/creatinina urinaria, TFG, urea, creatinina, electrolitos, hemograma, calcio y fósforo.
Derivación al Nefrólogo
Se debe derivar al paciente a un nefrólogo si:
- TFG < 30 ml/min (estadio 4 y 5).
- La TFG disminuye más del 25% entre una visita y otra.
- Progresión de la ERC con disminución de la TFG superior a 5 ml/minuto por año.
- Albuminuria significativa (> 300 mg/g).
- Hematuria persistente inexplicable.
- Hiperparatiroidismo secundario, acidosis metabólica o anemia por deficiencia de eritropoyetina.
- Enfermedad renal hereditaria o causa desconocida de ERC.
- Nefrolitiasis recurrente o extensa.
- Hipertensión arterial resistente al tratamiento con cuatro o más agentes antihipertensivos (sospecha de estenosis de la arteria renal).
- Hipercalemia refractaria.
Derivación de emergencia a un especialista si:
- Hipercalemia (> 6.5).
- Signos de nefritis aguda (hematuria, oliguria, edema).
Prescripción ambulatoria
Recomendaciones para el prescriptor
- El objetivo del tratamiento de la enfermedad renal crónica es preservar al máximo la función renal del paciente comprometido por esta afección.
- Adoptar conductas para que la tasa de disminución del clearance de creatinina (ClCr) sea lo más lento posible.
- Se recomienda seguimiento especializado cuando el ClCr es inferior a 30 ml/min/1.73 m2, si la tasa de pérdida de ClCr es ≥ 5 ml/min/1.73 m2 por año o si la causa no está bien establecida.
- Cuando el paciente se encuentra en ERC estadio 4, se le debe orientar sobre las terapias de reemplazo renal disponibles (generalmente hemodiálisis, diálisis peritoneal o trasplante renal) para poder realizar los preparativos necesarios para la diálisis y aclarar dudas sobre los trasplantes en tiempo hábil.
Recomendaciones generales:
- Control de factores de riesgo: hipertensión arterial sistémica, diabetes mellitus, obesidad, tabaquismo.
- Evite el uso de medicamentos antiinflamatorios no esteroides (AINEs).
- Evite el uso continuo de inhibidores de la bomba de protones.
- Evite la combinación de antagonistas de los receptores de angiotensina e inhibidores de la enzima convertidora de angiotensina o aliskiren.
- Tratar las complicaciones de la disfunción renal. Ej.: trastornos hidroelectrolíticos (sobrecarga de volumen, hipercalemia, acidosis metabólica e hiperfosfatemia), hipertension arterial, anemia, infecciones, enfermedades óseas.
Objetivos del tratamiento:
- Presión arterial: < 120/80 mmHg o < 125/75 mmHg, si es diabético.
- Proteinuria: < 500 – 1000 mg/24 horas (o al menos 60% del valor inicial).
- Reserva alcalina: HCO3 superior a 22 mEq/L.
- Fósforo sérico: 2.7 – 4.6 mg/dL (Estadio 3 – 4) / 3.5-5.5 mg/dL (Estadio 5).
- Calcio sérico: 8.5 – 10.5 mg/dL.
- Producto de calcio x fósforo: < 55.
- Hemoglobina objetivo: 10 – 11.5 g/dL.
- Ferritina: > 100 en pacientes que no están en diálisis y > 200 en pacientes en diálisis.
- Índice de saturación de transferrina: > 20%.
Dieta e hidratación
- Dieta:
- Restricción de sal : < 2 g/día.
- Restricción leve de proteínas (0.8 g/kg/día): Al menos 50% de proteínas de alto valor biológico (si paciente con enfermedad renal terminal se recomienda 0.9 g/kg/día para evitar desnutrición).
- Restricción de potasio en la dieta si el paciente tiene hipercalemia.
- Restricción hídrica: Ingesta controlada de líquidos. En la práctica, es aceptable un volumen estimado de 500 ml/día, más una cantidad equivalente a la diuresis de 24 horas. En general, el paciente con diuresis conservada (en la mayoría de los casos) no necesita una restricción importante de líquidos.
- Restricción de fosfato (800 mg/día) en caso de hiperfosfatemia.
Tratamiento farmacológico
- Nefroprotección: Elija una de las siguientes opciones:
- Losartán 25 – 100 mg/día VO cada 12 o 24 horas (dosis máxima: 100 mg/día).
- Valsartán 80 – 320 mg/día VO cada 24 horas.
- Candesartán 8 – 32 mg/día VO cada 24 horas.
- Enalapril 2.5 – 40 mg/día VO cada 12 horas (dosis máxima: 40 mg/día).
- Captopril 25 – 100 mg/día VO cada 8 horas.
- Ramipril 2.5-10 mg/día VO cada 24 horas.
- Pacientes con albuminuria > 500 mg/día (o 500 mg/g de creatinina en SPOT urinario) que estén usando inhibidores de la ECA o ARA II, independientemente de que tenga o no diabetes mellitus:
- Dapagliflozina 5 a 10 mg/día en dosis única diaria.
- Finerenona: Recomendado en pacientes con terapia para diabetes mellitus optimizada y uso de inhibidores de la ECA o ARA II. Los estudios iniciales sugieren que existe un beneficio incluso cuando se asocia con inhibidores del cotransportador de sodio-glucosa (iSGLT2). Se esperan más estudios para confirmar los resultados.
- Tratamiento de la anemia – reposición de hierro:
- Sulfato ferroso: 300 mg VO cada 8 horas. En pacientes con ERC avanzada, la absorción enteral de hierro se ve afectada por niveles elevados de hepcidina. En estos casos, algunas literaturas sugieren la suplementación con vitamina C (acidifica la orina y favorece la absorción intestinal).
- Sacarato de hidróxido férrico (100 mg/5 mL) 1 ampolla 5 mL + solución salina al 0.9% 100 mL EV y pasar en al menos 15 minutos. La dosis total se puede consultar en la tabla disponible en el prospecto y dependerá del déficit de hierro y del nivel de hemoglobina del paciente. Un esquema común es el uso de una ampolla de 100 mg EV 1 vez por semana, durante 4 a 12 semanas, y reevaluación.
- Tratamiento de la anemia – agentes estimulantes de la eritropoyesis (inicio después de la corrección de la deficiencia de hierro):
- Eritropoyetina recombinante (4000 unidades/vial) 50-100 unidades/kg de peso corporal, hasta 3 veces por semana, vía SC (o EV durante 2 – 3 minutos).
- Si hay deficiencia de folato: Ácido fólico 5 mg/día.
- Tratamiento de la acidosis metabólica: Bicarbonato de sodio en polvo 500 mg/cápsula. Comience con una dosis de 2 cápsulas (1 g) 1 vez al día. Las dosis habituales son de 1 a 3 g al día, según el paciente. El objetivo es mantener el HCO3 por encima de 22 mEq/L.
- Tratamiento de la hiperfosfatemia:
- Carbonato de calcio 500 – 1500 mg VO 1 – 3 veces/día, con las comidas.
- Sevelámero 800-1600 mg VO cada 8 horas (si se asocia hipercalcemia y sólo en pacientes en diálisis).
- Tratamiento del hiperparatiroidismo secundario:
- Calcitriol: Dosis inicial de 0.25 microgramos al día en una dosis única. La dosis se puede aumentar según los niveles de hormona paratiroidea (PTH), calcio y fósforo.
- Paricalcitol: 5 microgramos/ml (cada ampolla). Dosis inicial de 1 ampolla por sesión de diálisis. La dosis debe ajustarse según los niveles de PTH, calcio y fósforo.
- Cinacalcete: Dosis inicial de 30 mg por día. La dosis debe ajustarse según los niveles de PTH, calcio y fósforo.
- Tratamiento de la hipervolemia: Furosemida 40-160 mg/día VO.
- Dislipidemia: A excepción de los pacientes en diálisis, todos los pacientes mayores de 50 años deben recibir estatinas; para menores de 50 años, sólo si existe un factor de riesgo cardiovascular adicional como la diabetes mellitus.
(Ver – Insuficiencia renal aguda)
Referencias bibliográficas
Rosenberg M. Overview of the management of chronic kidney disease in adults. [Internet]. UpToDate. Waltham, MA: UpToDate Inc. (Accessed on August 15, 2022).
Heerspink HJL, Stefánsson BV, Correa-Rotter R, et al.; DAPA-CKD Trial Committees and Investigators. Dapagliflozin in Patients with Chronic Kidney Disease. N Engl J Med. 2020; 383(15):1436-1446.
Greite R, Schmidt-Ott K. Was ist gesichert in der Therapie der chronischen Nierenerkrankung? [What is confirmed in the treatment of chronic kidney disease?]. Inn Med (Heidelb). 2022; 63(12):1237-1243. German.
Kidney Disease: Improving Global Outcomes (KDIGO) Lipid Work Group. KDIGO Clinical Practice Guideline for Lipid Management in Chronic Kidney Disease. Kidney Inter. 2013; 3(Suppl.):259-305.
Kidney Disease: Improving Global Outcomes (KDIGO) CKD Work Group. KDIGO 2012 Clinical Practice Guideline for the Evaluation and Management of Chronic Kidney Disease. Kidney Inter Suppl. 2013; 3(1):1-150.
Chen TK, Knicely DH, Grams ME. Chronic kidney disease diagnosis and management: a review. JAMA. 2019; 322(13):1294-1304.
Barrera-Chimal J, Lima-Posada I, Bakris GL, et al. Mineralocorticoid receptor antagonists in diabetic kidney disease – mechanistic and therapeutic effects. Nat Rev Nephrol. 2022; 18(1):56-70.
Pitt B, Filippatos G, Agarwal R, et al. Cardiovascular events with finerenone in kidney disease and type 2 diabetes. N Engl J Med. 2021; 385(24):2252-2263.
Romagnani P, Remuzzi G, Glassock R, et al. Chronic kidney disease. Nat Rev Dis Primers. 2017; 3:17088.
Abboud H, Henrich WL. Clinical practice. Stage IV chronic kidney disease. N Engl J Med. 2010; 362(1):56-65.
Hruska KA, Teitelbaum SL. Renal osteodystrophy. N Engl J Med. 1995; 333(3):166-174.
Longo DL, Fauci AS, Kasper DL, et al. Harrison’s Principles of Internal Medicine. 18th ed. New York: McGraw-Hill, 2012.
Sugerencias y comentarios al correo: contacto@galenbook.com

