Actualizado 09 junio 2023
Definición
Infección cutánea bacteriana que afecta la dermis superior y/o subcutánea, incluidos los linfáticos cutáneos superficiales.
Fisiopatología
Invasión del agente a través de un punto de entrada (traumatismo cutáneo previo, tiña pedis, pérdida de la barrera cutánea), causando infección en la dermis y/o tejido subcutáneo, más comúnmente causada por estreptococos beta-hemolíticos del grupo A (Streptococcus pyogenes) o Staphylococcus aureus.
Otros estreptococos beta-hemolíticos (grupos B, C, G y F) también pueden estar asociados a esta patología. La asociación con bacilos gramnegativos ya ha sido descrita en una minoría de casos.
La erisipela es uno de los tipos de manifestaciones clínicas en el grupo de la celulitis.
Presentación clínica
Pródromo: Fiebre alta, escalofríos, adinamia, deterioro del estado general, mialgias y artralgias, náuseas y cefalea, que suelen preceder a la afección de la piel.
Afección cutánea: La piel puede presentar inicialmente eritema y ampollas superficiales, progresando a dolor, eritema, edema y calor, de inicio agudo, con ardor y prurito local. (Ver – Erisipeloide)
Sitios más comunes de afectación: Extremidades inferiores y cara, por lo general de localización unilateral.
Posibles complicaciones: Bacteriemia, endocarditis, artritis séptica, osteomielitis, infección metastásica, sepsis y síndrome de shock tóxico.
Factores de riesgo:
- Diabetes.
- Infección por VIH.
- Obesidad.
- Ruptura de la barrera cutánea (picaduras de insectos, traumatismos, intertrigo, abrasiones, uso de drogas inyectables).
- Antecedentes de faringitis reciente.
- Inflamación o infección de la piel preexistente.
- Edema crónico (insuficiencia cardíaca, insuficiencia venosa u obstrucción linfática).
Marcadores de gravedad:
- Compromiso facial.
- > 60 años.
- Inmunosupresión.
- Resistencia al tratamiento ambulatorio.
- Signos de sepsis.
Examen físico
Descripción de la lesión: Placa eritematosa bien delimitada, indurada, dolorosa y caliente, que muestra afectación linfática, con o sin cordón linfático.
Tips
Diferenciación entre celulitis y erisipela:
- La erisipela, al afectar solo la dermis superior y los linfáticos superficiales, se presenta con lesiones mejor delimitadas que la celulitis, que afecta la dermis profunda y el tejido subcutáneo, con una característica más infiltrante y mal delimitada.
- La erisipela tiene un inicio agudo y exuberante, con signos sistémicos de fiebre y escalofríos, mientras que la celulitis tiene un curso más prolongado, con síntomas sistémicos posteriores.
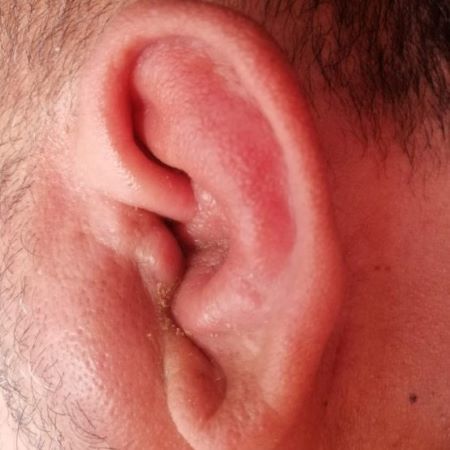
- Sólo la erisipela es capaz de afectar a la oreja (signo de Milian), ya que no tiene dermis profunda ni tejido subcutáneo.
Enfoque diagnóstico
Consideraciones iniciales
En general, la erisipela no requiere pruebas adicionales y el diagnóstico es estrictamente clínico. En situaciones más graves, se pueden solicitar pruebas de laboratorio para seguimiento terapéutico.
Cuando se considere una mayor investigación, solicite:
- Hemograma completo.
- Función renal y electrolitos.
- Glicemia.
- Proteína C-reactiva.
- Velocidad de sedimentación globular.
Hemocultivo: Debe solicitarse ante la presencia de sepsis severa y/o cuando esté indicada la hospitalización, preferiblemente antes de iniciar la antibioticoterapia, sin embargo, menos del 10% de los casos tienen un hemocultivo positivo.
Exámenes de imagen: No indicados de forma rutinaria. La ecografía puede ser complementaria para evaluar la presencia de un absceso, y la tomografía computarizada con contraste y/o la resonancia magnética son útiles para definir la osteomielitis.
Pruebas de laboratorio:
- Conteo de glóbulos: Puede presentarse con leucocitosis con desviación a la izquierda, especialmente en presencia de signos sistémicos.
- Proteína C reactiva (PCR) y tasa de sedimentación de eritrocitos (VSG) :Los marcadores de inflamación sistémica a menudo están elevados.
Diagnóstico diferencial
Eritema rápidamente progresivo con sepsis severa:
- La fascitis necrotizante.
- Gangrena gaseosa o mionecrosis.
- Síndrome de shock tóxico.
Otras infecciones de tejidos blandos:
- Celulitis.
- Absceso cutáneo.
- Artritis o bursitis séptica.
- Osteomielitis.
- Eritema migrans (enfermedad de Lyme).
- Carbunco cutáneo.
- Infección de herpes.
- Aneurisma micótico.
- Linfadenitis.
- Hidradenitis supurativa.
- Linfangitis nodular.
- Miasis.
- Botriomicosis.
- Impétigo.
Erupciones no infecciosas:
- Dermatitis de contacto.
- Paniculitis.
- Artritis de Gota.
- Reacción a fármacos (síndrome de Stevens-Johnson).
- Vasculitis.
- Picadura de insecto.
- Calcifilaxis.
- Linfoma/leucemia cutánea o neoplasias metastásicas.
- Síndrome de Sweet.
- Pioderma gangrenoso.
- Eritema nodoso.
- Celulitis eosinofílica (síndrome de Wells).
- Reacción a la vacuna.
- Trombosis venosa profunda.
Seguimiento
- Hospitalización: Recomendado solo para condiciones moderadas a severas o refractarias: compromiso facial, niños o ancianos, pacientes debilitados, inmunocomprometidos o con trastornos psicosociales que limitan el tratamiento ambulatorio.
- Seguimiento ambulatorio: Los pacientes con erisipela pueden, en general, seguir un tratamiento ambulatorio con un seguimiento garantizado tras finalizar la antibioticoterapia.
Enfoque terapéutico
Antibioticoterapia: La duración del tratamiento debe ser individualizada (promedio de 5 a 14 días):
- Erisipela leve (la mayoría de los casos): Antibioticoterapia oral con cobertura para estreptococos beta-hemolíticos.
- Erisipela de moderada a grave (progresión rápida, signos de toxicidad sistémica): Antibioticoterapia parenteral con cobertura para estreptococos beta-hemolíticos (considere la cobertura para MSSA si el diagnóstico diferencial con la celulitis es incierto).
Tratamiento adyuvante:
- Elevación del miembro afectado, facilitando el drenaje por la gravedad del edema y sustancias inflamatorias.
- Tratamiento de condiciones subyacentes predisponentes (linfedema, tiña pedis, insuficiencia venosa crónica).
- Medias compresivas y terapia diurética para pacientes con edema hidrostático previo.
Evolución: Mejoría de los síntomas a las 24-48 horas posterior al inicio de la antibioterapia. Si los síntomas no responden o empeoran dentro de las 72 horas, considere patógenos resistentes o un diagnóstico alternativo. En pacientes predispuestos debe sospecharse una infección más profunda (linfedema, insuficiencia venosa, diabetes).
Importante: En el tratamiento de la erisipela se espera un empeoramiento inicial del aspecto de la lesión debido a la destrucción de patógenos, lo que aumenta la inflamación local.
Prescripcion ambulatoria
Recomendaciones:
- Para erisipelas localizadas, con síntomas sistémicos ausentes o leves, es posible iniciar antibioticoterapia oral y cuidados locales.
- Dada la posibilidad de la acción concomitante de cepas de S. aureus, las cefalosporinas se convierten en una buena opción, ya que también combaten eficazmente los estreptococos.
- La mayor efectividad se da cuando el tratamiento se inicia dentro de las primeras 24-72 horas de inicio de la enfermedad.
- Controlar los efectos adversos de la terapia con antibióticos (náuseas, vómitos).
- No aplique permanganato de potasio en la cara.
- La duración de la antibioticoterapia puede variar según la evolución clínica.
Tratamiento farmacológico: Elija uno de los siguientes esquemas o asócielos según la necesidad clínica:
Esquema A: Terapia con antibióticos. En casos de infección única o recurrente (dos episodios en los últimos 3 años), elegir una de las siguientes opciones:
- Fenoximetilpenicilina potásica (Penicilina V) 250-500 mg VO cada 12 horas durante 5-14 días.
- Amoxicilina/clavulánico 875/125 mg VO cada 12 horas durante 5-14 días.
- Cefalexina 500 mg VO cada 6 horas durante 5-14 días.
- Clindamicina 300-450 mg VO cada 6 horas durante 5-14 días.
- Trimetoprim/sulfametoxazol 160/800 mg VO cada 12 horas durante 5-14 días.
Esquema B: Tras evaluar cada caso, considerar adyuvantes: Elegir una de las siguientes opciones o asociarlas según necesidad clínica:
- Agua boricada (2-3 g/100 mL) 2-3% por 10 minutos, 2-3 veces al día, con gasa o algodón.
- Permanganato de potasio (1:20.000) en el baño 2 veces al día.
- Acido fusídico crema al 2%: Aplicar sobre la zona 2-3 veces al día.
Esquema C: Si hay presencia de ampollas:
- Neomicina + bacitracina en crema: Aplicar en el área 1-3 veces al día.
Esquema D: Si está indicada la descolonización por S. aureus:
- Mupirocina en crema: Aplicar en el área 3 veces al día.
Antibioticoterapia profiláctica en caso de indicación: Elige uno de los siguientes esquemas:
Esquema A: Profilaxis de infecciones recurrentes. Elige una de las siguientes opciones:
- Fenoximetilpenicilina potásica (Penicilina V) 250 mg VO cada 12 horas en uso continuo.
- Penicilina G benzatina: Dosificación dependiente del peso, como se describe a continuación:
- ≤ 27 kg: 600.000 unidades IM cada 4 semanas.
- > 27 kg: 1.2 millones de unidades IM cada 4 semanas.
- Cefalexina 250 mg VO cada 12 horas en uso continuo.
- Eritromicina 250 mg VO cada 12 horas en uso continuo.
- Azitromicina 250 mg VO cada 24 horas en uso continuo.
- Claritromicina 500 mg VO cada 24 horas en uso continuo.
Esquema B: Profilaxis de infección estafilocócica recurrente. Elige una de las siguientes opciones:
- Clindamicina 150 mg por vía oral cada 24 horas.
- Trimetoprim/sulfametoxazol 160/800 mg VO cada 12 horas.
Tratamiento no farmacológico
- Compresa de hielo sobre el sitio durante 15 minutos 3-6 veces al día.
- Después de la resolución, considere usar medias elásticas para evitar recurrencias.
Cuidados
- Reposo en cama: Si está indicado, con el miembro elevado para facilitar el drenaje por la gravedad del edema y las sustancias inflamatorias.
Prescripción hospitalaria
Con criterios de hospitalización
Recomendaciones:
- Dada la posibilidad de la acción concomitante de cepas de S. aureus, las cefalosporinas se convierten en una buena opción, ya que también combaten eficazmente los estreptococos.
- La mayor efectividad se da cuando el tratamiento se inicia dentro de las primeras 24-72 horas de la enfermedad.
- Controlar los efectos adversos de la terapia con antibióticos (náuseas, vómitos).
- Según el caso, contactar al comité curativo del centro de salud u hospital y acompañar con seguimiento clínico después del alta hospitalaria.
- No aplique permanganato de potasio en la cara.
- La duración de la antibioticoterapia puede variar según la evolución clínica.
Factores de riesgo para MRSA:
- Hospitalización y/o cirugía reciente (últimos 1-2 meses).
- Residencia por largo plazo en una unidad de c uidados en salud.
- infección por VIH.
- Hemodiálisis.
Antibioticoterapia: Elige uno de los siguientes esquemas:
Esquema A: Pacientes con manifestaciones sistémicas. Elige una de las siguientes opciones:
- Cefazolina 1 g EV cada 6 a 8 horas durante 7-14 días.
- Ceftriaxona 1 g EV cada 12 horas durante 7-14 días (50-75 mg/kg/día).
- Penicilina G procaína 400.000 unidades IM cada 12 horas durante 10 días.
- Penicilina G cristalina 200.000 unidades/kg/día EV cada 4 horas durante 10-14 días.
Esquema B: Pacientes con manifestaciones sistémicas y alergia a betalactámicos. Elige una de las siguientes opciones:
- Clindamicina 600 mg EV cada 8 horas durante 7-14 días.
- Trimetoprim/sulfametoxazol 160/800 mg EV cada 12 horas durante 7-14 días.
Esquema C: Pacientes con manifestaciones sistémicas y sospecha/confirmación de MSSA. Elige una de las siguientes opciones:
- Oxacilina 2 g EV cada 4 horas durante 7-14 días.
- Clindamicina 600 mg EV cada 8 horas durante 7-14 días.
- Trimetoprim/sulfametoxazol 160/800 mg EV cada 12 horas durante 7-14 días.
- Cefuroxima 750 mg-1.5 g EV cada 8 horas durante 7-14 días.
- Amoxicilina/clavulanato 1.2 g EV cada 8 horas durante 7-14 días.
Esquema D: Tras la mejoría con la antibioticoterapia parenteral descrita, escoja una de las siguientes opciones para el seguimiento (total de 7-14 días):
- Fenoximetilpenicilina potásica (Penicilina V) 250-500 mg VO cada 12 horas.
- Amoxicilina/clavulánico 875/125 mg VO cada 12 horas.
- Cefalexina 500 mg por vía oral cada 6 horas.
- Clindamicina 300-450 mg VO cada 6 horas.
- Trimetoprim/sulfametoxazol 160/800 mg VO cada 12 horas.
- Linezolid 400-600 mg VO cada 12 horas.
Esquema E: Pacientes con manifestaciones sistémicas y sospecha/confirmación de SARM. Elige una de las siguientes opciones:
- Vancomicina 15 mg/kg EV cada 12 horas durante 7-14 días.
- Linezolid 600 mg EV/VO cada 12 horas durante 7-14 días.
- Teicoplanina 6 mg/kg EV cada 12 horas por 3 dosis, seguido de 6 mg/kg cada 24 horas durante 7-14 días.
- Daptomicina 4 mg/kg EV cada 24 horas durante 7-14 días.
Tratamiento farmacológico adyuvante: Elija uno de los siguientes esquemas o asócielos según la necesidad clínica:
Esquema A: Tras evaluar cada caso, considerar adyuvantes: Elegir una de las siguientes opciones o asociarlas según necesidad clínica:
- Agua boricada (2-3 g/100 mL) al 2-3% por 10 minutos, 2-3 veces al día, con gasa o algodón.
- Permanganato de potasio 1:20.000 2 veces al día en el baño.
- Ácido fusídico al crema al 2%: Aplicar sobre la zona 2-3 veces al día.
Esquema B: Si hay presencia de ampollas:
- Neomicina + bacitracina crema: Aplicar en el área 1-3 veces al día.
Esquema C: Si hay indicación de descolonización por S. aureus:
- Mupirocina crema: Aplicar en el área 3 veces al día.
(Ver – Erisipeloide)
Referencias bibliográficas
National Institute for Health and Care Excellence (NICE). Guideline on cellulitis and erysipelas – Antimicrobial prescribing (2019). [Internet]. London: NICE, 2019. (Accessed on March 29, 2023).
Stevens DL, Bisno AL, Chambers HF, et al. Practice guidelines for the diagnosis and management of skin and soft tissue infections: 2014 update by the infectious diseases society of America. Clin Infect Dis. 2014; 59(2):147-59.
Swartz MN. Clinical practice. Cellulitis. N Engl J Med. 2004; 350(9):904-12.
Webb E, Neeman T, Bowden FJ, et al. Compression Therapy to Prevent Recurrent Cellulitis of the Leg. N Engl J Med. 2020; 383(7):630-639.
Chambers HF. The Sanford Guide 2023. Sperryville: Antimicrobial Therapy, Inc., 2023.
Dalal A, Eskin-Schwartz M, Mimouni D, et al. Interventions for the prevention of recurrent erysipelas and cellulitis. Cochrane Database Syst Rev. 2017; 6(6):CD009758.
Gottlieb M, DeMott JM, Hallock M, et al. Systemic Antibiotics for the Treatment of Skin and Soft Tissue Abscesses: A Systematic Review and Meta-Analysis. Ann Emerg Med. 2019; 73(1):8-16.
Ko LN, Garza-Mayers AC, St John J, et al. Effect of Dermatology Consultation on Outcomes for Patients With Presumed Cellulitis: A Randomized Clinical Trial. JAMA Dermatol. 2018; 154(5):529-536.
Lee RA, Centor RM, Humphrey LL, et al. Appropriate Use of Short-Course Antibiotics in Common Infections: Best Practice Advice From the American College of Physicians. Ann Intern Med. 2021; 174(6):822-827.
Sugerencias y comentarios al correo: contacto@galenbook.com

