Actualizado 22 noviembre 2022
Definición
Dolor musculoesquelético crónico generalizado, sin sustrato orgánico u otra causa identificable, relacionado con un trastorno de la regulación del dolor. Se caracteriza por afectación difusa (antes definida como ambos lados, por encima y por debajo de la cintura y dolor axial), y se asocia a fatiga, trastornos cognitivos, trastornos del sueño y diversos trastornos psicosomáticos.
Ocurre con mayor frecuencia en mujeres, tiene una importante agregación familiar y ocurre con frecuencia en pacientes con otras enfermedades reumatológicas.
Fisiopatología
Es de origen multifactorial, involucra factores genéticos y ambientales (procesamiento anormal del dolor como sensibilización central, cambios musculares, estilo de vida sedentario, trastornos del sueño, factores psicosociales, cambios neuroendocrinos).
Entre los mecanismos responsables de los cambios en el procesamiento del dolor, se encuentra el fenómeno de la sumación temporal (aumento de la intensidad del dolor después de estímulos nociceptivos cortos y repetitivos), la deficiencia en los sistemas analgésicos endógenos y los cambios en los receptores y neuropéptidos relacionados con el dolor.
Hay un aumento de la sustancia P, el glutamato y el factor de crecimiento nervioso y una reducción de la noradrenalina, la serotonina, la dopamina y el GABA.
El único sistema de neurotransmisores estudiado en la fibromialgia que no está alterado de manera que aumente la hiperalgesia es el sistema opioide, que parece estar adecuadamente aumentado. Esto podría explicar el hecho de que en general, los fármacos opioides no tengan un buen efecto sobre la fibromialgia.
(Ver – Dolor crónico)
Presentación clínica
Cuadro clínico
El dolor musculoesquelético difuso es la característica central de la enfermedad. Todos los segmentos del cuerpo pueden verse afectados. La característica del dolor (mecánico o inflamatorio) varía según el paciente, y muchas veces no ayuda en el diagnóstico diferencial con las artropatías inflamatorias.
Además, suele asociarse a diversos trastornos psicosomáticos, como trastornos del ánimo y de ansiedad, trastornos cognitivos como dificultad para concentrarse, lentificacion y alteraciones de la memoria (Fibroniebla ), trastornos del sueño, cefalea tensionale, migraña, síndrome de intestino irritable, cistitis intersticial, síndrome de vejiga dolorosa, síndrome de piernas inquietas, parestesias, entre otros.
Examen físico
Es necesario un examen osteoarticular completo para realizar el diagnóstico diferencial con causas orgánicas.
En la fibromialgia, hay dolor a la palpación de múltiples grupos musculares y articulaciones, pero sin signos de sinovitis al examen clínico.
La inspección, movilización activa y pasiva y las maniobras especiales son normales. Además en pacientes sin comorbilidades el resto de la exploración física es normal.
Enfoque diagnóstico
El diagnóstico de la fibromialgia es clínico y puede estar respaldado por criterios de clasificación y diagnóstico. Se basa en la presencia de dolor musculoesquelético crónico difuso, en ausencia de otras causas que justifiquen tales síntomas, pudiendo estar asociado a enfermedades psicosomáticas.
Los pacientes a menudo deben someterse a pruebas iniciales limitadas, según el juicio clínico, para excluir otras causas de dolor, como hipotiroidismo, polimialgia reumática y artropatías inflamatorias. Tales exámenes en la fibromialgia son normales.
Aunque muchas veces es necesario descartar otras causas de dolor que, si son tratadas, pueden mejorar los síntomas del paciente, el diagnóstico de fibromialgia no es exclusion y puede coexistir con otras condiciones.
No se debe realizar ANA o factor reumatoide de rutina, excepto en casos de sospecha de artropatías inflamatorias o enfermedades difusas del tejido conectivo asociadas.
Exámenes de rutina: Evaluación inicial:
- Hemograma.
- VHS.
- PCR.
- Creatinina.
- Electrolitos.
- TGO.
- TGP.
- TSH.
Criterios diagnósticos
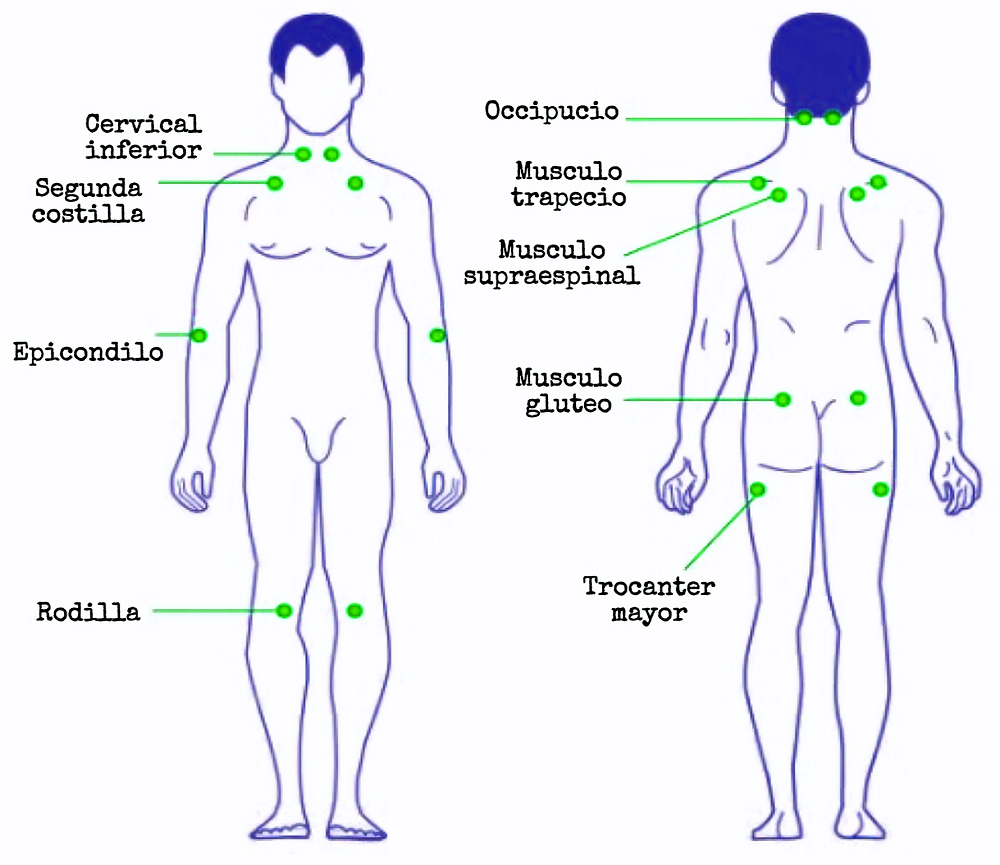
ACR 1990 (criterios de clasificación): Aplicable en pacientes con antecedentes de dolor difuso (en ambos lados, por encima y por debajo de la cintura, y con dolor axial). Ahora ha sido reemplazado por los criterios diagnóstico ACR 2010 (2016) modificados, que se encuentran a continuación.
Puntos sensibles (bilateralmente): Inserción del músculo suboccipital, cervical anterior bajo (a nivel de C5-C7), borde medio del trapecio, origen del supraespinoso, segunda costocondral, epicóndilo lateral, cuadrante superior y externo del glúteo, trocánter mayor del fémur y región medial de la rodilla.
Fuerza aplicada: 4 kgf/m2 (equivale a que el lecho ungueal se torne blanquecino).
Positivo: Dolor en el punto aplicado, lo que sea expresado como incomodidad no debe ser considerado. La presencia de 11 de los 18 puntos sensibles seleccionados clasifica al paciente con fibromialgia.
ACR 2010 modificado en 2016 (criterios diagnósticos): El paciente debe cumplir las siguientes condiciones:
- Índice de dolor generalizado (WPI) ≥ 7 y escala de severidad de los síntomas (SS) ≥ 5 o índice de dolor generalizado (WPI)de 4-6 y escala de severidad de los síntomas (SS) ≥ 9.
- Presencia de dolor generalizado: definido como dolor en al menos 4 de las 5 regiones (superior izquierda, superior derecha, inferior izquierda, inferior derecha, axial). En esta definición, el dolor mandibular, torácico y abdominal no se evalúan como parte de la definición de dolor generalizado.
- Presencia de síntomas ≥ 3 meses.
- Un diagnóstico de fibromialgia es válido independientemente de otros diagnósticos. Un diagnóstico de fibromialgia no excluye la presencia de otros trastornos clínicamente importantes.
Aunque muchas veces es necesario evaluar otras causas que justifiquen el dolor, debido a que el tratamiento de estas condiciones puede conducir a la resolución del cuadro, la fibromialgia no es un diagnóstico de exclusión y puede coexistir con otras patologías.
Diagnóstico diferencial
- Hipotiroidismo.
- Síndrome de dolor miofascial.
- Artritis reumatoide.
- Espondiloartritis.
- Polimialgia reumática.
- Síndrome de fatiga crónica.
- Síndromes paraneoplásicos.
- Osteomalacia.
- Depresion.
- Síndrome de hipermovilidad articular.
Acompañamiento
El seguimiento debe ser ambulatorio. Debe evitarse solicitar pruebas innecesarias, especialmente invasivas.
Las evidencias no muestran diferencia significativa entre el seguimiento de la fibromialgia en atención primaria y en atención especializada.
Enfoque terapéutico
El tratamiento de la fibromialgia es multidisciplinario.
Es necesario reforzar la importancia de las medidas no farmacológicas (principalmente ejercicios físicos) y fomentar la participación activa del paciente en el tratamiento.
Es importante explicarle siempre al paciente sobre la benignidad de la afección.
Medidas no farmacológicas: Orientación sobre la enfermedad, higiene del sueño, actividades físicas, terapia cognitivo-conductual.
Relajantes musculares: Ciclobenzaprina 5-30 mg/día. Debido a que tiene la estructura de un antidepresivo tricíclico, las restricciones y los efectos secundarios son similares a los de este grupo.
Antidepresivos tricíclicos: Amitriptilina 10-75 mg/día. Puede causar xerostomía, xeroftalmia, estreñimiento, retención y arritmias cardíacas (dosis más altas). Útil en pacientes con insomnio. Evitar en pacientes con glaucoma no controlado (riesgo de aumento de la presión intraocular).
Inhibidores de la recaptación de serotonina y noradrenalina: Duloxetina 30-120 mg/día, Venlafaxina 37.5-75 mg/día, Desvenlafaxina 50-200 mg/día.
Anticonvulsivantes: Gabapentina hasta 2400 mg/día y Pregabalina hasta 600 mg/día. Las dosis máximas rara vez se toleran debido a los efectos secundarios.
Inhibidores de la recaptación de serotonina: Buen efecto sobre el estado de ánimo, pero con peores respuestas sobre el dolor, la fatiga y el sueño. Se puede prescribir en casos de trastornos del estado de ánimo o de ansiedad asociados y en general, en asociación con otros analgésicos.
Opioides: Tramadol fue el único opioide estudiado en fibromialgia, pero debe evitarse su uso rutinario por el riesgo de dependencia. No se deben prescribir opioides fuertes.
Cannabinoides: Los estudios han demostrado su papel en la mejora de los trastornos del sueño y la fatiga, pero sin efectos expresivos sobre el dolor en pacientes con fibromialgia. Los resultados aún no son concluyentes. Por lo tanto, su papel aún está limitado en el árbol terapéutico de la fibromialgia. Como regla general, no debe usarse de forma rutinaria.
Los antiinflamatorios no esteroideos y los corticoides no son beneficiosos y deben evitarse.
Prescripción ambulatoria
Importante a tener en cuenta:
- La piedra angular del tratamiento de la fibromialgia es la actividad física. Se debe incentivar a todo paciente a realizarla, así como realizar higiene del sueño y tratamiento de las comorbilidades asociadas.
- Es habitual que el paciente se queje de intolerancia al ejercicio físico y dolor tras su realización. Sin embargo, se le debe indicar que lo conserve, ya que esta dolencia tiende a mejorar en el transcurso de su desempeño sostenido. Para minimizar estos efectos, se puede recomendar comenzar con actividades de intensidad y duración ligeras, con un aumento progresivo en el tiempo.
- Los estudios muestran una respuesta transitoria (generalmente de 8 a 12 semanas) con medicamentos, tiempo suficiente para iniciar la actividad física.
- Tramadol es un opioide con evidencia de control del dolor en pacientes con fibromialgia. A pesar de esto, debe usarse con precaución, ya que puede causar adicción. No hay evidencia con el uso de otros opioides y hay estudios que muestran que afectan negativamente el resultado (interfiriendo con los beneficios de las terapias psicológicas y multidimensionales, además de aumentar los trastornos del sueño).
- Los cannabinoides se están estudiando en la fibromialgia, con resultados que aún no son concluyentes, con algunos estudios que muestran un efecto beneficioso sobre el sueño, pero sin resultados prometedores en el control del dolor. Como tal, no podemos recomendarlos de forma rutinaria en la actualidad.
- La elección del esquema en pacientes refractarios al tratamiento inicial (generalmente con ciclobenzaprina o amitriptilina) dependerá de factores como la presencia de comorbilidades y la sintomatología que presente el paciente. Para pacientes con fatiga o depresión prominentes, se prefiere el uso de inhibidores de la recaptación de serotonina y norepinefrina como la duloxetina . La venlafaxina y la desvenlafaxina, aunque pueden usarse, tienen un cuerpo de evidencia más pequeño. Si los trastornos del sueño son importantes, se puede utilizar pregabalina o gabapentina.
- En pacientes refractarios se puede utilizar la asociación de medicamentos con diferentes mecanismos de acción. Sin embargo, antes de asociar medicamentos, se debe asegurar una buena adherencia al tratamiento farmacológico y no farmacológico, especialmente la actividad física.
Tratamiento farmacológico
Elija uno de los esquemas a continuación según la indicación clínica.
Esquema A
Primera línea en síntomas leves a moderados: Analgésico + Ciclobenzaprina.
- Ciclobenzaprina: 5-10 mg por vía oral por la noche. Si es necesario aumentar la dosis, se pueden utilizar hasta 10 mg cada 8 horas (intolerancia frecuente con dosis más altas). Para comprimidos de liberación lenta, use 15 mg por la noche.
- Opciones de analgésicos:
- Dipirona: 500 mg cada 6 horas en caso de dolor.
- Acetaminofén: 500 mg cada 6 horas en caso de dolor.
- Si el dolor es refractario a las medidas instituidas: Tramadol 50 mg via oral cada 6 horas (asociar con Dipirona o Paracetamol). Evitar la prescripción prolongada por el riesgo de adicción. Se puede aumentar hasta un máximo de 400 mg/día.
Esquema B
Casos refractarios al esquema A o síntomas más intensos: Analgésico + Modulador central del dolor.
- Opciones de analgésicos:
- Dipirona: 500 mg cada 6 horas en caso de dolor.
- Acetaminofén: 500 mg cada 6 horas en caso de dolor.
- Si el dolor es refractario a las medidas establecidas: Tramadol 50 mg cada 6 horas (asociar con Dipirona o Paracetamol ). Evitar la prescripción prolongada por el riesgo de adicción. Se puede aumentar hasta un máximo de 400 mg/día.
- Opciones de modulador central del dolor:
- Amitriptilina: (Primera línea) 10-50 mg por vía oral por la noche. Comience con dosis más bajas (10-25 mg) y aumente conforme a la respuesta. Evitar los 75 mg/día (a menos que se indiquen dosis más altas debido a la depresión).
- Duloxetina: 30-60 mg por vía oral por la mañana. Comenzar con 30 mg/día y aumentar según respuesta hasta 60 mg/día. En pacientes que todavía son refractarios, se pueden usar 60 mg VO cada 12 horas.
- Venlafaxina: 37.5 mg por vía oral por la mañana. Aumentar hasta 75 mg/día, dependiendo de la ausencia de mejoría en los síntomas del paciente.
- Desvenlafaxina: 50 mg por vía oral por la mañana. Aumentar hasta 200 mg/día, dependiendo de la ausencia de mejoría de los síntomas del paciente.
- Gabapentina: Comenzar con 300 mg por vía oral cada 8 horas y titular la dosis según la respuesta clínica (máximo 2400 mg/día). Ajustar la dosis según la función renal.
- Pregabalina: Iniciar con 75 mg via oral por la noche o cada 12 horas y aumentar según respuesta clínica (dosis recomendada: 300-450 mg/día, dosis máxima: 600 mg/día). Ajustar la dosis de acuerdo a la función renal.
Esquema C
Casos refractarios al esquema B: Analgésico + Inhibidor de la recaptación de serotonina y noradrenalina + Anticonvulsivantes de la unión alfa-2/delta.
- Opciones de analgésicos:
- Dipirona: 500 mg cada 6 horas en caso de dolor.
- Acetaminofén: 500 mg cada 6 horas en caso de dolor.
- Si el dolor es refractario a las medidas establecidas: Tramadol 50 mg cada 6 horas (asociar con Dipirona o Paracetamol ). Evitar la prescripción prolongada por el riesgo de adicción. Se puede aumentar hasta un máximo de 400 mg/día.
- Opciones de inhibidores de la recaptación de serotonina y noradrenalina:
- Duloxetina: 30-60 mg por vía oral por la mañana. Comenzar con 30 mg/día y aumentar según respuesta hasta 60 mg/día. En pacientes que todavía son refractarios, se pueden usar 60 mg via oral cada 12 horas (generalmente se evitan altas dosis).
- Venlafaxina: 37.5 mg por vía oral por la mañana. Aumentar hasta 75 mg/día, dependiendo de la ausencia de mejoría en los síntomas del paciente.
- Desvenlafaxina: 50 mg por vía oral por la mañana. Aumentar hasta 200 mg/día, dependiendo de la ausencia de mejoría en los síntomas del paciente.
- Opciones de anticonvulsivos de la union alfa-2/delta:
- Pregabalina: Iniciar con 75 mg via oral por la noche o cada 12 horas y aumentar según respuesta clínica (dosis recomendada: 300-450 mg/día, dosis máxima: 600 mg/día). Ajustar la dosis según la función renal.
- Gabapentina: Comenzar con 300 mg por vía oral cada 8 horas y titular la dosis según la respuesta clínica (máximo 2400 mg/día). Ajustar la dosis de acuerdo a la función renal.
Referencias bibliográficas
Rathore FA, Afridi A. Is combination pharmacotherapy effective for management of fibromyalgia in adults? – A Cochrane Review summary with commentary. J Musculoskelet Neuronal Interact. 2020; 20:297.
Abdel Fattah YH, Elnemr R. Efficacy of pregabalin as a monotherapy versus combined pregabalin and milnacipran in the management of fibromyalgia. Int J Rheum Dis. 2020; 23:1474.
Andrade A, Dominski FH, Sieczkowska SM. What we already know about the effects of exercise in patients with fibromyalgia: An umbrella review. Semin Arthritis Rheum. 2020; 50:1465.
Fitzcharles MA, Rampakakis E, Sampalis JS, et al. Use of medical cannabis by patients with fibromyalgia in Canada after cannabis legalisation: a cross-sectional study. Clin Exp Rheumatol. 2021; 39 Suppl 130:115.
Macfarlane GJ, Kronisch C, Dean LE, et al. EULAR revised recommendations for the management of fibromyalgia. Ann Rheum Dis. 2017; 76:318-328.
Heymann RE, Paiva ES, Martinez JE, et al. New guidelines for the diagnosis of fibromyalgia. Rev Bras Reumatol. 2017; 57:s467-76.
Wolfe F, Smythe HA, Yunus MB, et al. The American College of Rheumatology 1990 criteria for the classification of fibromyalgia. Arthritis Rheum. 1990; 33:160-72.
Wolfe F, Clauw DJ, Fitzcharles MA, et al. The American College of Rheumatology preliminary diagnostic criteria for fibromyalgia and measurement of sympton severity. Arthritis Care Res. 2010; 62:600-10.
Hochberg MC, Gravallese E, Silman AJ, et al. Rheumatology. 7th ed. Philadelphia: Elsevier, 2018.
Firestein GS, Budd RC, Gabriel SE, et al. Kelley & Firestein’s Textbook of Rheumatology. 11th ed. Philadelphia: Elsevier, 2020.
West SG, et al. Rheumatology Secrets. 4th ed. Philadelphia: Elsevier, 2020.
Sugerencias y comentarios al correo: contacto@galenbook.com

