Actualizado 26 marzo 2023
Definición
Infestación cutánea causada por la invasión y migración en la piel de larvas de helmintos nematodos vectores de animales (ectoparasitosis).
También conocido como bicho geográfico, epidermitis lineal migratoria, gusano de playa, bicho de playa, helmintiasis migratoria y dermatitis serpiginosa.
Fisiopatología
Ciclo de infestación:
- Los anquilostomas adultos en los intestinos de los animales, como perros y gatos, eliminan sus huevos en las heces, que se depositan en el suelo (ej. arena de playa, pasto).
- Los huevos eclosionan en 1 día y las larvas se vuelven infecciosas en el transcurso de la semana.
- La larva penetra la piel humana accidentalmente, por contacto directo.
- La larva invade el estrato córneo secretando hialuronidasa, provocando la aparición de una lesión lineal y tortuosa, debido a su migración a través de la epidermis.
Las larvas responden a la vibración física y al aumento de la temperatura.
Como no produce la enzima colagenasa, la larva no puede penetrar la membrana basal ni alcanzar las vénulas, los vasos linfáticos y el tracto gastrointestinal para reproducirse. Debido a esta limitación, mueren sin poder reproducirse, provocando únicamente una infección autolimitada en la epidermis.
Etiología
Causada por helmintos anquilostomas nematodos vectores de animales como perros y gatos. Más comúnmente, Ancylostoma braziliense y Ancylostoma caninum .
Otras especies parásitas de perros y gatos como Uncinaria stenocephala, Ancylostoma tubaeforme y Gnathostoma spinigerum pueden estar involucradas.
Más raramente, los anquilostomas humanos, como Ancylostoma duodenale y Necator americanus, también pueden causar la enfermedad.
Presentación clínica
- Más observado en países tropicales o subtropicales.
- Más frecuente en estaciones lluviosas y calurosas.
- Una de las infecciones cutáneas más prevalentes en turistas que viajan a regiones tropicales, responsable del 10% de las dermatosis. La infección ocurre principalmente en el grupo de edad más joven.
Cuadro clínico:
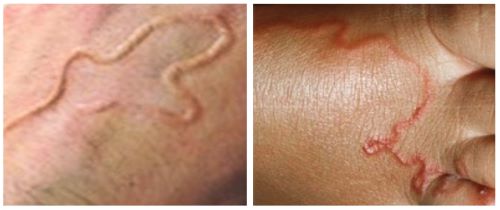
- Pequeña pápula eritematosa que progresa a una lesión eritematosa o normocrómica, elevada, intensamente pruriginosa después de un período de incubación de unos pocos días a 1 mes.
- Puede asumir un aspecto lineal, serpiginoso o bizarro.
- La lenta progresión de la lesión se debe a la migración de la larva en la piel, con aumento de unos pocos milímetros a 2 cm por día.
- Suele presentarse en glúteos, extremidades (manos y pies) o muslos, pero puede aparecer en cualquier zona del cuerpo expuesta a suelo contaminado.
- La localización en mucosa oral, genitales o cuero cabelludo es rara.
- Puede haber descamación y erosión asociadas en el sitio.
- En el sitio pueden aparecer edema, vesículas, ampollas y papulo-pústulas foliculares.
- La lesión suele ser única o con pocos trayectos serpiginosos.
- En los casos más diseminados suele haber más afectación folicular.
- La progresión de la enfermedad es autolimitada.
- Dermatoscopia:
- Puede ayudar a confirmar la infestación en su etapa activa o residual.
- Estructura lineal, bien definida, segmentada, de color blanco amarillento o parduzco, translúcida en el centro de la lesión, posiblemente el cuerpo de la larva y con eritema de fondo.
- Puede tener puntos marrones con escamas blancas periféricas y vasos punteados.
Factores de riesgo
- Caminar descalzo.
- Ir a playas y terrenos arenosos contaminados por heces de perros y gatos.
- Niños gateando en lugares contaminados.
- Animales domésticos infectados.
- Clima cálido y lluvioso.
- Vivir o viajar a un país tropical o subtropical.
Enfoque diagnóstico
El diagnóstico es clínico.
La biopsia con análisis histopatológico permite identificar partes del parásito en la epidermis, dentro de un canal circular, e infiltrado inflamatorio en la dermis con predominio de eosinófilos.
También se pueden observar espongiosis y vesículas con neutrófilos y eosinófilos.
Los exámenes de rutina no son necesarios. El hemograma puede mostrar eosinofilia en menos del 40% de los casos, pero es un hallazgo inespecífico.
Diagnóstico diferencial
- Escabiosis.
- Miasis.
- Larva currens por Strongyloides stercoralis.
- Loasis.
- Fascioliasis.
- Gnatostomiasis.
- Tiña corporis..
- Esquistosomiasis.
- Dermatitis de contacto.
- Picadura de medusa.
- Fitofotodermatitis.
- Erupción liquenoide.
Seguimiento
Incluso sin tratamiento, el curso de la enfermedad es autolimitado y se resuelve en semanas o meses, las larvas mueren entre 2 y 8 semanas después de penetrar la piel.
Complicaciones
- Sobreinfección bacteriana secundaria en alrededor del 8% de los casos, o dermatitis de contacto.
- Se ha observado eritema multiforme, aunque es raro.
Enfoque terapéutico
El objetivo del tratamiento es la resolución más rápida de la lesión intensamente pruriginosa.
El tratamiento es con antiparasitarios tópicos como Tiabendazol o Ivermectina para lesiones localizadas, aisladas o en pocos lugares.
Si hay lesiones múltiples o una herida más extensa, se puede prescribir un antiparasitario sistémico como Albendazol, Ivermectina o Tiabendazol.
El Mebendazol oral y la criocirugía demostraron ser ineficaces.
Prevención:
- Evite el contacto con suelo contaminado.
- Evitar la presencia de perros en las playas, para evitar la puesta de huevos en la arena.
- Uso de calzado protector.
Prescripción ambulatoria
Recomendaciones
- Incluso sin tratamiento, el curso de la enfermedad es limitado, de semanas a meses.
- El objetivo del tratamiento es la resolución más rápida de la lesión intensamente pruriginosa.
- El tratamiento es con antiparasitarios tópicos como Tiabendazol o Ivermectina, para lesiones localizadas, aisladas o en pocos lugares.
- Si hay lesiones múltiples o una herida más extensa, se puede prescribir un antiparasitario sistémico como Albendazol, Ivermectina o Tiabendazol.
- El Mebendazol oral y la criocirugía demostraron ser ineficaces.
Tratamiento farmacológico
Elija uno de los siguientes esquemas, según la presentación clínica.
Esquema A: En caso de lesión localizada, aislada o en pocos lugares, antiparasitario tópico: Elegir una de las siguientes opciones:
- Tiabendazol ungüento o loción al 5%: Aplicar sobre la lesión 3 veces al día, durante 3-5 días por máximo 14 días.
- Ivermectina crema al 1%: Aplicar sobre la lesión 1-2 veces al día, durante 3-14 días.
Esquema B: En caso de lesiones múltiples o herida más extensa, utilizar antiparasitario sistémico: Elegir una de las siguientes opciones:
- Albendazol comprimido de 400 mg o suspension con 400 mg/10 mL.
- Adultos: 1 comprimido por via oral, 1-2 al día, durante 3-5 días.
- En niños: 10-15 mg/kg/día durante 3 días.
- Ivermectina comprimido de 6 mg.
- Adultos: 200 mcg/kg o 12 mg por vía oral una vez al día como dosis única o durante 2 días consecutivos.
- En niños > 15 kg: 150-200 microgramos/kg en dosis única.
- Tiabendazol comprimido de 500 mg o suspension de 250 mg/5 mL.
- 25-50 mg/kg/día por vía oral cada 12 horas o dosis única.
Profilaxis
- Evite el contacto con suelo contaminado.
- Evitar la presencia de perros en las playas para evitar depósitos de huevos en la arena.
- Uso de calzado protector.
Referencias bibliográficas
Del Giudice P, Hubiche T, Marie Roger P. Extensive cutaneous larva migrans. Am J Trop Med Hyg. 2018; 99(2):246.
Manikat R, Kannangara S. Cutaneous larva migrans. J Glob Infect Dis. 2017; 9(3):125.
Zalaudek I, Giacomel J, Cabo H, et al. Entodermoscopy: a new tool for diagnosing skin infections and infestations. Dermatology. 2008; 216(1):14-23.
Maxfield L, Crane JS. Cutaneous Larva Migrans. [Internet]. StatPearls. Treasure Island, FL: StatPearls Publishing. (Accessed on June 8, 2022).
Vijayasankar P, Subramaniam R, Kaliaperumal K. Bullous cutaneous larva migrans of the palm. Am J Trop Med Hyg. 2022; 106(5):1298-9.
Sandhu S, Bhatnagar A, Suhag D. Dermoscopy of cutaneous larva migrans. Indian J Dermatol Venereol Leprol. 2022; 1-2.
Gill N, Somayaji R, Vaughan S. Exploring tropical infections: a focus on cutaneous larva migrans. Adv Skin Wound Care. 2020; 33(7):356-9.
Lander M, Checkley AM, Walker SL. Cutaneous larva migrans presenting with folliculitis. Am J Trop Med Hyg. 2020; 102(5):919-20.
Magri F, Chello C, Pranteda G, et al. Complete resolution of cutaneous larva migrans with topical ivermectin: a case report. Dermatol Ther. 2019; 32(3):e12845.
Gerbig AW, Kempf W. Topical treatment of cutaneous larva migrans with ivermectin 1 %. Int J Dermatol. 2019.
Ansari F, Gupta LK, Khare AK, et al. Cutaneous larva migrans in an infant. Indian Dermatol Online J. 2018; 9(5):359.
Sugerencias y comentarios al correo: contacto@galenbook.com

