Actualizado 28 marzo 2023
Definición
Una enfermedad inflamatoria multisistémica crónica que puede afectar la piel, las uñas, las articulaciones y otros órganos.
Fisiopatología
Patogénesis compleja y no completamente dilucidada. Parece haber una predisposición genética y una implicación poligénica.
Hay una activación excesiva de una parte del sistema inmune adaptativo, involucrando a las células Th1, Th22 y Th17, además de la secreción de IL 12, IL 23, IL 22, IL17 y TNFα.
Estas citocinas desencadenan la proliferación de queratinocitos, el aumento de mediadores angiogénicos y moléculas de adhesión endotelial, así como la infiltración de células inmunitarias en la piel lesionada.
Su inicio y empeoramiento pueden resultar de la exposición a factores ambientales o conductuales, como por ejemplo: Medicamentos, estrés emocional, infecciones, etc.
Presentación clínica
- Afecta a cualquier grupo de edad, con mayor incidencia entre los 30 y 40 años y entre los 50 y 70 años.
- Sin distinciones de género.
- La artritis psoriásica afecta hasta al 3% de la población y hasta al 44% de los pacientes con psoriasis.
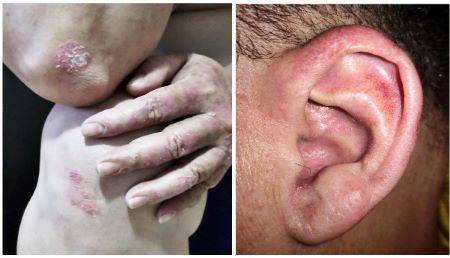
Cuadro clínico:
- Enfermedad de evolución crónica, marcada por ciclos de remisión y exacerbación.
- Placas eritematosas y descamativas, pudiendo haber puntos hemorrágicos tras el desprendimiento de las escamas.
- El prurito suele estar presente en el 80% de los casos y empeora con el calor, el estrés, la sudoración y la piel seca.
- Puede afectar cualquier parte de la piel, pero también uñas, entesis y articulaciones (artritis psoriásica).
- Las lesiones pueden aparecer en áreas de mayor fricción o trauma (fenómeno de Koebner).
- Suele empeorar en invierno y mejorar en verano.
- Suelen permanecer localizados, pudiendo generalizarse en la minoría de los casos.
- Preguntar sobre factores desencadenantes o agravantes.
- Es importante investigar el síndrome metabólico y los factores de riesgo para enfermedades cardiovasculares.
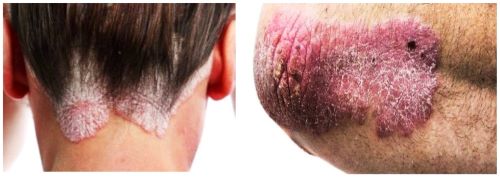
Algunas formas clínicas especiales
- Psoriasis eritrodérmica: Inicio gradual o repentino. Puede haber asociado linfadenopatía generalizada, edema de miembros inferiores, taquicardia, hipertermia o hipotermia.
- Psoriasis pustulosa generalizada: Presencia de eritema y pústulas de rápida expansión que evolucionan en brotes, a menudo relacionados con síntomas sistémicos como fiebre alta, mal estado general, mialgias, poliartralgias y artritis. Puede desencadenarse por infección, embarazo, uso previo de corticoides sistémicos, entres otros.
- Psoriasis palmoplantar: 11-39% de los casos. Puede causar dolor, prurito e incapacidad funcional. Tiende a ser refractario al tratamiento tópico y sistémico.
- Psoriasis ungueal: Puede ser la única manifestación de la psoriasis.
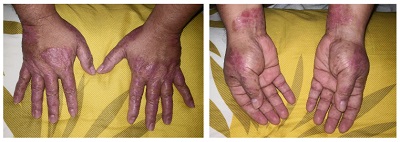
Acerca de la artritis psoriásica
- Ocurre en hasta en un tercio de los pacientes con psoriasis.
- Pregunte sobre el dolor en las articulaciones en todas las consultas.
- Puede presentar artritis, entesitis o dactilitis, así como afectación axial y con síntomas de carácter inflamatorio.
- Curso clínico heterogéneo y limitación funcional variable.
- Puede aparecer antes o concomitantemente con la afección de la piel, siendo los más comunes (60-85%) posteriores a la misma.
- Marcadores clínicos de mayor riesgo:
- Psoriasis de moderada a grave con afección cutánea extensa.
- Afectación de la región interglutea y/o perianal.
- Distrofia del cuero cabelludo y de las uñas.
Comorbilidades asociadas a la Psoriasis
- Hipertensión arterial.
- Obesidad.
- Síndrome metabólico.
- Dislipidemia.
- Diabetes mellitus tipo 2.
- Enfermedad cardiovascular.
- Comorbilidades psiquiátricas: Depresión, riesgo de suicidio, ansiedad.
- Enfermedad del hígado graso no alcohólico.
- Trastornos neurológicos: Migraña, esclerosis múltiple.
- Asma.
- Enfermedad pulmonar obstructiva crónica.
- Enfermedad renal crónica y terminal.
- Apnea del sueño.
Marcadores de gravedad
Los principales instrumentos para evaluar la gravedad de la psoriasis son:
Psoriasis area and severity index (PASI):
- Es el instrumento más utilizado.
- Evalúa eritema, infiltración y descamación de lesiones en cabeza, miembros superiores, tronco y miembros inferiores.
- Puntuación de 0 a 72 puntos.
- PASI > 10 se considera psoriasis de moderada a grave y necesita tratamiento sistémico.
Body surface area (BSA):
- Evalúa el área afectada por la enfermedad, a través de la regla de los nueves o por el número de áreas de las palmas de las manos.
- BSA > 10 se considera psoriasis de moderada a grave y necesita tratamiento sistémico.
Physician’s global assessment (PGA):
- Evalúa eritema, infiltración y descamación globalmente.
- No considera el área corporal afectada.
- Método más simple y rápido, pero más subjetivo.
Dermatology life quality index (DLQI):
- Evalúa el impacto en la calidad de vida infringida por la enfermedad.
- Incluye diez preguntas relacionadas con las experiencias vividas por el paciente en la semana anterior al cuestionario.
- Puntuación de 0-30: Mayor valor representa mayor impacto psicológico, social, escolar o profesional de la enfermedad.
- DLQI > 10 considerado como psoriasis severa y con necesidad de terapia sistémica.
Nail psoriasis severity index (NAPSI):
- Marcador de gravedad de la psoriasis ungueal.
Factores de riesgo
- Consumo excesivo de alcohol.
- Tabaquismo.
- Obesidad.
- Variaciones climáticas.
- Trauma (fenómeno de Koebner).
- Estrés psicológico.
- Medicamentos: AINEs, litio, interferón, bloqueadores beta, antipalúdicos, tetraciclina, terbinafina, anti-TNF (efecto paradoxal), suspension brusca de corticoides: Principalmente en psoriasis eritrodérmica y pustulosa generalizada.
- Infecciones: como el VIH, Streptococcus.
Examen físico
Placas eritematosas rosadas a violáceas, finas o gruesas, descamativas, de formas y tamaños variables, habitualmente bien delimitadas.
Las escamas son secas, blancas o plateadas y aunque gruesas, se desprenden fácilmente (signo de la vela) mediante raspado (raspado de Brocq), y posterior al raspado pueden aparecer puntos hemorrágicos.
Las lesiones tienden a ser más oscuras en los fototipos superiores y en los miembros inferiores.
Puede haber un área hipocrómica alrededor de la placa (halo de Woronoff).
En el cuero cabelludo, las placas pueden coalescer y cruzar la línea de implantación capilar y llegar a la cara y el cuello, esto puede estar presente en el 80% de los casos.
Afecta principalmente el área del pañal y el ombligo en los bebés y la cara y las uñas en los niños mayores.
Formas clínicas:
- Psoriasis vulgar o en placas: Pápulas y placas eritematosas y descamativas, simétricas, predominantemente en las superficies extensoras del cuerpo (principalmente rodillas y codos), cuero cabelludo, región lumbar, región umbilical, palmas y plantas.
- Psoriasis guttata: Pápulas escamosas eritematosas generalizadas en forma de lágrima.
- Psoriasis eritrodérmica: Eritema y descamación generalizada, que afecta al 80-90% de la superficie corporal, de inicio gradual o repentino. Puede estar asociada a linfadenopatía generalizada, edema de miembros inferiores, taquicardia, hipertermia o hipotermia.
- Psoriasis pustulosa generalizada: Presencia de eritema y pústulas de rápida expansión. A menudo relacionado con síntomas sistémicos como fiebre alta, mal estado general, mialgia, poliartralgias y artritis.
- Psoriasis inversa: Placas finas, brillantes o no, bien delimitadas, rosadas o rojas, cantidad limitada de escamas y fisuras. Predominan en el pliegue interglúteo, retroauricular, axilar, inframamario y pliegue inguinal.
- Psoriasis genital: Clínicamente parece una psoriasis invertida. Puede aparecer en glande, cuerpo del pene, escroto, glúteos, región perianal, vulva, labios mayores y menores, vagina, perineo y región púbica.
- Psoriasis palmoplantar:
- Forma hiperqueratósica: Placas descamativas, eritematosas, bien definidas y gruesas, con posibles fisuras en palmas y plantas.
- Forma pustulosa: Pústulas estériles en palmas y plantas.
- Psoriasis ungueal: Puede haber picaduras, que son depresiones cupuliformes irregulares y que son el signo más común de las uñas, además se presenta leuconiquia verdadera, onicolisis, astillas hemorrágicas, manchas de aceite (el signo más específico), manchas de salmón, etc.
Curetaje de Brocq
- Puede ayudar en el diagnóstico clínico.
- Signo de vela: Fácil desprendimiento de escamas cuando se raspa la lesión.
- Signo de rocío sangrante/signo de Auspitz: Pequeñas manchas hemorrágicas justo después del desprendimiento de escamas.
Dermatoscopia
Vasos en un punto de distribución regular, escamas blancas dispuestas de forma difusa o en el centro de la placa, fondo rojo claro u opaco.
Enfoque diagnóstico
El diagnóstico es clínico.
La realización de biopsia en caso de duda diagnóstica.
Examen histopatológico:
- Hallazgos histopatológicos bastante característicos.
- Hiperqueratosis, paraqueratosis, hipogranulosis o agranulosis, acantosis regular (hiperplasia psoriasiforme), papilas dérmicas alargadas con capilares dilatados y tortuosos, infiltrado predominantemente linfocitario en la dermis papilar.
- Puede haber pústulas espongiformes de Kogoj (neutrófilos en el estrato espinoso) o microabsceso de Munro (neutrófilos en el estrato córneo).
En caso de artritis psoriásica, la evaluación y solicitud de exámenes complementarios debe ser realizada preferentemente por un reumatólogo.
Diagnóstico diferencial
- Dermatitis seborreica.
- Dermatitis atópica.
- Dermatitis numular.
- Pitiriasis rubra pilaris.
- Pitiriasis rosada de Gilbert.
- Lupus eritematoso cutáneo.
- Dermatomiositis.
- Liquen plano.
- Dermatofitosis.
- Tiña corporis.
- Pénfigo foliáceo.
- Sífilis secundaria.
- Linfomas cutáneos de células T.
Seguimiento
Monitorice la respuesta terapéutica con PASI y DLQI.
PASI75 es el criterio de respuesta mínimo: Significa una mejoria del 75 % o más sobre el PASI inicial.
Meta terapéutica final que involucra inmunobiológicos:
- DLQI 0 ó 1.
- PGA 0 o 1.
- PASI90 o PAS100: Mejoría de 90-100 % sobre el PASI inicial, respectivamente.
- PASI absoluto < 3.
- BSA < 3.
Complicaciones
Los eventos cardiovasculares graves son la principal causa de muerte en pacientes con psoriasis.
La mortalidad en pacientes con psoriasis también puede ocurrir por enfermedad hepática o nefropatía.
La comorbilidad psiquiátrica se presenta principalmente en mujeres, jóvenes, menor edad al diagnóstico, enfermedad cutánea severa y enfermedad en áreas visibles o sensibles.
Enfoque terapéutico
El tratamiento debe ser individualizado y se deben tener en cuenta las particularidades:
- Extensión y gravedad de la enfermedad.
- Interferencia en la calidad de vida del paciente.
- Comorbilidades asociadas.
- Efectos colaterales.
- Contraindicaciones de terapias sistémicas.
- Mujeres en edad fértil.
- Participación conjunta asociada.
La exposición solar controlada puede estar bien indicada.
El tratamiento puede iniciarse con el uso de medicamentos tópicos, especialmente si las lesiones están más localizadas y en menor cantidad.
Opciones de tratamiento tópico
- Emolientes: Deben incluirse para todos los pacientes.
- Análogos de la vitamina D: Calcipotriol con o sin betametasona.
- Corticosteroides tópicos.
- Inhibidores de calcineurina: Tacrolimus o Pimecrolimus, off-label en psoriasis, buena opción para lesiones en cara, genitales y pliegues cutáneos.
- Agentes queratolíticos: Principalmente urea y ácido salicílico.
- Coaltar (LCD): Uso potencial con exposición a la radiación UVB.
- Antralina: Uso restringido en psoriasis, puede asociarse a radiación UVB (método de Ingram).
Cuando PASI o BSA o DLQI > 10 o falla de terapias tópicas o enfermedad en áreas específicas:
Fototerapia:
- PUVA (psoraleno + UVA): Indicado para fototipo elevado, psoriasis con placas gruesas y psoriasis palmoplantar.
- UVB de banda estrecha: Indicado para fototipos bajos (I a III) y psoriasis con placas finas. Puede utilizarse durante el embarazo y la lactancia (primera línea) y en niños > 7 años.
Opciones de tratamiento sistémico
Indicado si hay falla tras 20 sesiones de fototerapia o si no está disponible o intolerancia a la misma y alguna de las siguientes opciones:
- PASI o BSA o DLQI > 10.
- Fracaso de las terapias tópicas.
- Enfermedad en áreas específicas.
Opciones de tratamiento sistémico:
Metotrexato:
- Primera línea para la psoriasis en placas moderada a grave o la psoriasis guttata en adultos o niños.
- Puede utilizarse en la psoriasis pustulosa y eritrodérmica (con un inicio de acción más lento).
- También indicado para la artritis psoriásica.
- No permitido durante el embarazo y la lactancia: Suspender 12 semanas antes de la concepción.
Acitretina:
- Indicado para la psoriasis en placas de moderada a grave, la psoriasis pustulosa (primera línea), la psoriasis eritrodérmica (con un inicio de acción más lento), la psoriasis ungueal y la psoriasis palmoplantar (opción sistémica principal).
- No trata la artritis psoriásica.
- Medicación teratogénica y debe suspenderse 2-3 años antes de intentar concebir en mujeres en edad fértil.
- Requiere formularios de consentimiento firmados y orientación adecuada.
Ciclosporina:
- Indicado en psoriasis en placas de moderada a grave con fracaso terapéutico de al menos un tratamiento sistémico, psoriasis eritrodérmica (buena opción), psoriasis pustulosa o psoriasis palmoplantar (principalmente forma pustulosa).
- Interesante como terapia de rescate.
- Uso off-label para la artritis psoriásica.
- Categoría C durante el embarazo, evaluar riesgo-beneficio.
Inmunobiológicos:
- Destinado a casos refractarios.
- Indicado para la psoriasis en placas de moderada a grave.
- Puede ser una opción para la psoriasis palmoplantar hiperqueratósica y también para la psoriasis pustulosa generalizada.
- La mayoría también trata la artritis psoriásica.
- Son medicamentos costosos, pero con excelentes resultados terapéuticos.
- Cuidado con la reactivación de la tuberculosis, especialmente con inmunobiológicos anti-TNF (Adalimumab, Etanercept, Infliximab).
- Estudios con diferentes grados de evidencia muestran buena respuesta para psoriasis eritrodérmica: Adalimumab, Etanercept, Infliximab (inicio de acción más rápido), Secukinumab, Ustekinumab, Ixekizumab, Guselcumab.
Todo tratamiento sistémico debe tener seguimiento seriado de laboratorios y cuidados específicos para cada medicamento.
El cambio entre tratamientos puede producirse en caso de intolerancia, fracaso o contraindicación absoluta o relativa.
Considere falla primaria si el paciente no alcanza PASI50 y DLQI < 5 entre 12-16 semanas de uso de acitretina y metotrexato y 4-6 semanas de ciclosporina.
Objetivo terapéutico de los inmunobiológicos: PASI90 o PASI absoluto < 3.
No recibir vacunas de virus vivos o atenuados cuatro semanas antes, durante y después de un mínimo de cuatro semanas hasta 4-5 medias vidas de la última dosis del inmunobiológico.
Tratamiento según la forma clínica de la psoriasis
Psoriasis en placas de moderada a grave: Metotrexato (primera línea en adultos y niños), Acitretina, Ciclosporina (en caso de fracaso terapéutico de al menos un tratamiento sistémico) e inmunobiológicos (casos refractarios).
Psoriasis guttata: Metotrexato (primera línea en adultos y niños).
Psoriasis pustulosa: Acitretina (primera línea), Metotrexato (inicio de acción más lento), Ciclosporina, inmunobiológicos (principalmente en forma generalizada).
Psoriasis eritrodérmica: Ciclosporina (buena opción), Metotrexato (inicio de acción más lento), Acitretina (inicio de acción más lento), inmunobiológicos (principalmente Adalimumab, Etanercept e Infliximab, que tienen un inicio de acción más rápido).
Psoriasis palmoplantar: Utilizar agentes tópicos, como queratolíticos (urea y ácido salicílico), Coaltar (subproducto del procesamiento del carbono), análogos de la vitamina D (Calcipotriol), corticoides y emolientes. En casos extensos y refractarios se puede optar por: Fototerapia (PUVA mejor que UVB), Acitretina (principal elección sistémica), Ciclosporina (principalmente en forma pustular), Inmunobiológicos (principalmente en forma hiperqueratósica).
Psoriasis ungueal: Si ≤ 3 uñas afectadas, preferir tratamiento tópico: Corticoides de alta potencia, análogos de vitamina D (Calcipotriol), inhibidores de la calcineurina (Tacrolimus) y corticoides intralesionales. Si están afectadas > 3 uñas se puede optar por tratamiento sistémico: Metotrexato, Acitretina, Ciclosporina o inmunobiológicos.
Psoriasis del cuero cabelludo: Use agentes tópicos como corticosteroides de alta potencia, agentes queratolíticos y análogos de la vitamina D (Calcipotriol). En casos refractarios, se puede optar por un tratamiento sistémico, similar a la psoriasis en placas de moderada a grave.
Atención primaria
Cuándo derivar o remitir:
- Respuesta insuficiente al tratamiento.
- Gran impacto en la calidad de vida del paciente.
- Enfermedad grave.
- Artritis psoriásica se debe derivar al reumatólogo.
- Comorbilidades asociadas: Enfermedad inflamatoria intestinal, hepatitis viral, tuberculosis latente.
Prescripción ambulatoria
Recomendaciones
- El tratamiento debe ser individualizado, considerando la gravedad de la enfermedad, la interferencia con la calidad de vida, las comorbilidades asociadas, los efectos secundarios y contraindicaciones de las terapias sistémicas, la presencia de enfermedad articular y si la mujer está en edad fértil.
- La exposición solar controlada puede estar bien indicada.
- Tratamientos tópicos:
- Indicado aisladamente para casos leves.
- A menudo asociado con medicamentos sistémicos.
- Indicar emolientes para todos los pacientes.
- Fototerapia: Indicada en caso de PASI o BSA o DLQI > 10 o falla de terapias tópicas o enfermedad en áreas específicas.
- Tratamiento sistémico: Indicado en caso de fracaso tras 20 sesiones de fototerapia o indisponibilidad o intolerancia a la misma y más de una de las opciones.
- PASI o BSA o DLQI > 10, falla de terapias tópicas o enfermedad en áreas específicas.
- El cambio entre tratamientos puede ocurrir si hay intolerancia, fracaso o contraindicación absoluta o relativa.
- Rutina de pretratamiento inmunosupresor sistémico:
- Laboratorios: Hemograma, hepatograma, función renal, VDRL, hepatitis B, hepatitis C y VIH.
- Cuestionar antecedentes de tuberculosis o contacto cercano.
- Investigación de tuberculosis latente, radiografía de tórax, PPD/IGRA.
- Actualizar vacunas antes de iniciar el fármaco: Las vacunas de virus vivos atenuados están contraindicadas durante el tratamiento.
- Realizar seguimiento laboratorial seriado y observar cuidados específicos para cada medicamento.
- Fármacos sistémicos convencionales:
- Metotrexato, acitretina y ciclosporina.
- Considerar fracaso primario si el paciente no alcanza PASI50 y DLQI < 5 entre 12-16 semanas de uso de acitretina y de metotrexato; y 4-6 semanas de ciclosporina.
- Medicamentos inmunobiológicos:
- Generalmente indicado en caso de falla de respuesta o contraindicación a medicamentos sistémicos convencionales.
- Meta terapéutica: PASI90 o PASI absoluto < 3.
- No recibir vacunas de virus vivos o atenuados 4 semanas antes, durante y después de un mínimo de 4-5 medias vidas de la última dosis del inmunobiológico.
- Contraindicaciones para todos: Alergia medicamentosa, infección y tuberculosis activa.
- Inhibidores del TNF: Adalimumab, Infliximab, Etanercept.
- Contraindicaciones absolutas de Anti-TNF:
- Infección grave y tuberculosis activa.
- Insuficiencia cardiaca clase funcional III y IV.
- Antecedentes personales o familiares de enfermedad neurológica desmielinizante.
- Contraindicaciones relativas de Anti-TNF:
- Tuberculosis previa o latente.
- Enfermedad autoinmune.
- Inhibidores de las interleuquinas:
- Menor riesgo de reactivación de tuberculosis latente.
- Más seguro en insuficiencia cardiaca, enfermedades desmielinizantes y autoinmunes asociadas.
- Anti-IL 12/23: Ustekinumab.
- Anti-IL 17A: Secukinumab, Ixekizumab.
- Candidiasis mucocutánea leve a moderada.
- Considere otra clase de enfermedad inflamatoria intestinal.
- Anti IL-23: Guselkumab, Risankizumab.
Tipos de psoriasis y tratamiento recomendado:
- Psoriasis en placas de moderada a grave: Metotrexato (primera línea en adultos y niños), Acitretina, Ciclosporina (en caso de fracaso terapéutico a al menos un tratamiento sistémico) e inmunobiológicos (casos refractarios).
- Psoriasis guttata: Metotrexato (primera línea en adultos y niños).
- Psoriasis pustulosa: Acitretina (primera línea), Metotrexato (inicio de acción más lento), Ciclosporina, inmunobiológicos (principalmente en forma generalizada).
- Psoriasis eritrodérmica: Ciclosporina (buena opción), Metotrexato (inicio de acción más lento), Acitretina (inicio de acción más lento), inmunobiológicos (principalmente Adalimumab, Etanercept e Infliximab, que tiene un inicio de acción más rápido).
- Psoriasis palmoplantar: Utilizar agentes tópicos, como queratolíticos (urea y ácido salicílico), Coaltar (subproducto del procesamiento del carbono), análogos de la vitamina D (Calcipotriol), corticoides y emolientes.
- En casos extensos y refractarios se puede optar por: Fototerapia (PUVA mejor que UVB), Acitretina (principal elección sistémica), Ciclosporina (principalmente en forma pustular), Inmunobiológicos (principalmente en forma hiperqueratósica).
- Psoriasis ungueal: Si ≤ 3 uñas afectadas, preferir el tratamiento tópico. Corticosteroide de alta potencia, análogos de la vitamina D (Calcipotriol), inhibidores de la calcineurina (Tacrolimus) y corticosteroide intralesional.
- Si se afectan más de 3 uñas se puede optar por tratamiento sistémico: Metotrexato, Acitretina, Ciclosporina o inmunobiológicos.
- Psoriasis del cuero cabelludo: Use agentes tópicos, como corticosteroides de alta potencia, agentes queratolíticos y análogos de vitamina D (Calcipotriol).
- En casos refractarios, se puede optar por un tratamiento sistémico, similar a la psoriasis en placas de moderada a grave.
Tratamiento farmacológico tópico
Elija una de las clases de acuerdo con la presentación clínica y criterio medico.
Clase A: Análogo de la vitamina D: Mejor acción si se asocia con fototerapia (después de la fototerapia o por la noche al acostarse): Elija una de las opciones:
- Calcipotriol 50 microgramos/g pomada: Aplicar sobre la lesión 1-2 veces al día durante al menos 4-8 semanas.
- Calcipotriol + Betametasona 50 microgramos + 0.5 mg/g gel o pomada: Aplicar sobre la lesión 1 vez al día durante 4-8 semanas.
- Precaución en dosis semanales superiores a 100g, enfermedad renal crónica e hipercalcemia.
Clase B: Corticosteroide: Elija una de las siguientes opciones:
- Propionato de clobetasol 0.05% crema o pomada o gel o solución: Aplicar sobre la lesión 1 vez al día durante 2-4 semanas o intermitentemente.
- Dipropionato de betametasona 0.05 mg/g de crema, pomada o loción: Aplicar sobre la lesión 1 vez al día durante 2-4 semanas o de forma intermitente.
- Cuidado con los rebotes y la aparición de una forma pustular tras su uso. Evite el tiempo de tratamiento prolongado y los corticosteroides de alta potencia en la cara y los pliegues de la piel.
Clase C: Inhibidores de la calcineurina: uso off label en psoriasis, pero buena opción para lesiones en la cara, genitales y pliegues de la piel: Elija una de las siguientes opciones:
- Tacrolimus 0.03% o 0.1% pomada: Aplicar sobre la lesión 2 veces al día hasta mejoría clínica.
- Permitido 0.03% en > 2 años y 0.1% en > 16 años.
- Pimecrolimus 1% crema: Aplicar sobre la lesión 2 veces al día hasta mejoría clínica.
- Permitido en > 3 meses.
Clase D: Derivados de Coaltar:
- Coaltar 1-5% en crema: Aplicar sobre la lesión durante un tiempo prolongado (ej. la noche anterior) y permanecer con ella expuesta a los rayos UVB (sol o fototerapia) durante periodos de tiempo crecientes hasta un máximo de 15 minutos una vez al día o en días alternos durante al menos menos 8 semanas.
- LCD 1-12% en crema: Aplicar sobre la lesión durante un tiempo prolongado (ej. la noche anterior) y permanecer con ella expuesta a los rayos UVB (sol o fototerapia) durante periodos de tiempo crecientes hasta un máximo de 15 minutos una vez al día o en días alternos durante al menos menos 8 semanas.
- Puede manchar la ropa y la piel y causar un olor desagradable.
Clase E: Ácido Salicílico:
- Ácido salicílico 1-5% crema:
- Indicado para acción queratolítica, en placas gruesas, palmas, plantas y cuero cabelludo.
- Puede manipularse en asociación con LCD (licor carbonis destilado) o corticoides tópicos.
- Riesgo de absorción sistémica e intoxicación si se aplica en más del 20% de la superficie corporal, especialmente si se asocia enfermedad renal o hepática.
Tratamiento farmacológico sistémico
Elija uno de los esquemas según la presentación clínica y criterio medico, puede ser en monoterapia o combinación con medicamentos tópicos:
Esquema A: Medicamentos sistémicos convencionales: Elija una de las siguientes opciones:
- Metotrexato comprimido de 25 mg o 50 mg/2 ml: 0.3-0.5 mg/kg VO o SC o IM 1 vez a la semana dividida en 1-3 dosis durante al menos 3 meses o hasta una mejoría clínica sostenida.
- Iniciar con 7.5 a 15 mg/semana, aumentar de 2.5 a 5 mg/semana cada 2-4 semanas (después de laboratorio de control) y llegar hasta un máximo de 25 mg/semana.
- Si la dosis es ≥ 20 mg/semana, es preferible SC o IM.
- No está permitido durante el embarazo ni la lactancia, y debe suspenderse al menos 12 semanas antes de la concepción.
- Contraindicado en disfunción renal y hepática; Precaución en ancianos.
- Acitretina comprimido de 10 o 25 mg: 0.25-1 mg/kg/día VO cada 24 horas, después de una comida rica en grasas.
- Comenzar con 20 mg/día, no exceder los 75 mg/día y monitorear con laboratorios.
- Contraindicado en embarazo y lactancia.
- No recomendado en mujeres en edad fértil:
- Riesgo de embriopatía grave.
- No se permite quedar embarazada durante el tratamiento y durante 2-3 años después de su finalización.
- Uso obligatorio de 2 métodos anticonceptivos en este período. No se debe usar la minipíldora de progesterona.
- Cuidado con la hipertrigliceridemia.
- No trata la artritis asociada.
- Ventaja: No es inmunosupresor.
- Puede usarse en niños, pero monitoreando los parámetros de crecimiento.
- Ciclosporina comprimido de 25 ó 50 ó 100 mg: 3-5 mg/kg/día VO 1-2 aldía idealmente 8-16 semanas o máximo 8-12 meses.
- Considerada terapia de rescate.
- Vigilancia cuidadosa de la función renal y la presión arterial, ademas de los electrolitos.
- Categoría C durante el embarazo, evaluando riesgo-beneficio.
Esquema B: Inmunobiológicos Anti-TNF: Elija una de las siguientes opciones:
- Adalimumab 20 mg/0.2 mL o 40 mg/0.4 mL o 80 mg/0.8 mL: 80 mg SC en la semana 0 y 40 mg SC en la semana 1 y luego 40 mg SC cada 14 días.
- Etanercept 25 mg/0.5 mL o 50 mg/1 mL: 50 mg SC 1 vez a la semana.
- Permitido en niños mayores de 6 años en dosis ajustada.
- Infliximab 100 mg/vial: 5 mg/kg IV en las semanas 0, 2 y 6 y después cada 8 semanas.
- Reconstituir 100 mg en 10 mL de agua destilada y diluir en 240 mL de SF al 0.9% y administrar en al menos 2 horas.
- Certolizumab Pegol 200 mg/1 ml: 400 mg SC en las semanas 0, 2 y 4 y luego 200 mg SC cada 2 semanas si pesa < 90 kg o 400 mg SC cada 2 semanas si pesa > 90 kg.
- Posible seguridad en el embarazo, Categoría B.
Esquema C:
- Inmunobiológicos Anti-IL12/23:
- Ustekinumab 45 mg/0.5 ml o 90 mg/1 ml: 45 mg SC si < 100 kg o 90 mg SC si > 100 kg en las semanas 0 y 4 y después cada 12 semanas.
- Si la respuesta es inadecuada con 45 mg, aumentar a 90 mg. Si sigue siendo insuficiente, aplicar cada 8 semanas. Suspender si no hay respuesta hasta la semana 28.
- Se puede utilizar en niños mayores de 6 años en dosis ajustada.
- Ustekinumab 45 mg/0.5 ml o 90 mg/1 ml: 45 mg SC si < 100 kg o 90 mg SC si > 100 kg en las semanas 0 y 4 y después cada 12 semanas.
- Inmunobiológicos Anti-IL 17A: Elija una de las siguientes opciones:
- Secukinumab 150 mg/mL: 150 mg SC en artritis psoriásica o 300 mg SC en psoriasis vulgar moderada a severa o fracaso previo de Anti-TNF en las semanas 0, 1, 2, 3 y 4 y luego 300 mg SC cada 4 semanas.
- Ixekizumab 80 mg/1 mL: 160 mg SC en la semana 0 y 80 mg SC en las semanas 2, 4, 6, 8, 10 y 12 y luego 80 mg SC cada 4 semanas.
- No está permitido durante el embarazo y la lactancia, y debe suspenderse 10 semanas antes de la concepción;
Esquema D: Inmunobiológicos Anti-IL 23: Elija una de las siguientes opciones:
- Guselkumab 100 mg/mL: 100 mg SC en la semana 0 y 4 y después cada 8 semanas.
- No está permitido durante el embarazo y la lactancia, y debe suspenderse 12 semanas antes de la concepción.
- Risankizumab 75 mg/0.83 mL: 150 mg SC en la semana 0 y 4 y después cada 12 semanas.
- No está permitido durante el embarazo y la lactancia, y debe suspenderse 21 semanas antes de la concepción.
Tratamiento no farmacológico
Fototerapia: En caso de PASI o BSA o DLQI > 10 o fracaso de terapias tópicas o enfermedad en áreas específicas:
- Retrasa en hasta 1 año el inicio de medicamentos sistémicos.
- 2-3 sesiones semanales durante al menos 3 meses.
- Mejora con 6-10 sesiones y suele resolverse con 30-40 sesiones.
- PUVA: UVA (320-400 nm) + 8 metoxipsoraleno (0.5 mg/kg en cápsulas blandas):
- Indicado para fototipo alto, psoriasis con placas gruesas y psoriasis palmoplantar.
- UVB de banda estrecha (311-313 nm):
- Indicado para fototipo bajo (I-III) y psoriasis con placas finas.
- Puede utilizarse durante el embarazo y la lactancia (primera línea) y en niños > 7 años.
- Es bueno asociar con Acitretina (PUVA o UVB a las 2 semanas de iniciar la medicación), Metotrexato (a las 3 semanas de iniciada la medicación), inmunobiológicos (en casos recalcitrantes, principalmente con Etanercept, Adalimumab y Ustekinumab).
Medidas adicionales en la psoriasis :
- Perdida de peso.
- Control del síndrome metabólico, resistencia a la insulina y otras comorbilidades.
- Practicar ejercicios físicos regulares, protección de las articulaciones.
- Dejar de fumar.
- Evitar el consumo de alcohol.
Referencias bibliográficas
Lambert JLW, Segaert S, Ghislain PD, et al. Practical recommendations for systemic treatment in psoriasis according to age, pregnancy, metabolic syndrome, mental health, psoriasis subtype and treatment history (BETA-PSO: Belgian Evidence-based Treatment Advice in Psoriasis; part 1). J Eur Acad Dermatol Venereol. 2020; 34(8):1654-1665.
Nast A, Smith C, Spuls PI, et al. EuroGuiDerm Guideline on the systemic treatment of Psoriasis vulgaris – Part 1: treatment and monitoring recommendations. J Eur Acad Dermatol Venereol. 2020; 34(11):2461-2498.
Nast A, Smith C, Spuls PI, et al. EuroGuiDerm Guideline on the systemic treatment of Psoriasis vulgaris – Part 2: specific clinical and comorbid situations. J Eur Acad Dermatol Venereol. 2021; 35(2):281-317.
Armstrong AW, Read C. Pathophysiology, Clinical Presentation, and Treatment of Psoriasis: A Review. JAMA. 2020; 323(19):1945-1960.
Bolognia JL. Dermatology. 4th ed. St. Louis: Mosby-Elsevier, 2017.
Elmets CA, Korman NJ, Prater EF, et al. Joint AAD-NPF Guidelines of care for the management and treatment of psoriasis with topical therapy and alternative medicine modalities for psoriasis severity measures. J Am Acad Dermatol. 2021; 84(2):432-470.
Sugerencias y comentarios al correo: contacto@galenbook.com

